Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Informe Epidemiológico do Sus
versão impressa ISSN 0104-1673
Inf. Epidemiol. Sus v.11 n.1 Brasília mar. 2002
http://dx.doi.org/10.5123/S0104-16732002000100002
Quality evaluation of the completeness of death certificates at a tertiary maternal-infant health care unit
Lygia Carmen Vanderlei; Bertoldo Kruse Grande de Arruda; Paulo Germano de FriasI; Suely ArrudaII
IInstituto Materno Infantil de Pernambuco - IMIP, Recife, PE
IISecretaria Municipal de Saúde, Recife, PE
RESUMO
Apesar de duas décadas e meia de implantação do Sistema de Informações sobre Mortalidade (SIM) no Brasil, as estatísticas de mortalidade ainda apresentam problemas de confiabilidade, pois, mesmo em unidades de saúde de referência, existem Declarações de Óbito (DO), que apresentam distorções nos registros. O objetivo do estudo foi avaliar a qualidade da DO quanto ao grau de preenchimento das variáveis e verificar o ganho de informação pós-resgate no prontuário médico em unidade de saúde terciária em Recife (Pernambuco- PE). Foram comparadas as DO originais com as corrigidas no primeiro semestre de 1999. Os resultados mostraram omissões no preenchimento das variáveis indispensáveis e essenciais entre 0,7 e 10,9%, com resgate completo de informação no prontuário. Para as variáveis exclusivas de menores de um ano, as omissões ficaram entre 27 e 47% e os ganhos de informação obtidos foram inferiores a 50%, chegando à total ausência, apesar de sua fundamental importância para análises clínico- epidemiológicas dos fatores de risco para a mortalidade infantil. As omissões no preenchimento das variáveis contidas na DO e o ganho pouco satisfatório de informações pós-resgate nos prontuários refletem o desconhecimento médico de seu papel, sendo prioritária a implementação dos núcleos de epidemiologia hospitalar, garantindo treinamento e educação continuada ao corpo clínico institucional
Palavras-Chave: Mortalidade Infantil; Declaração de Óbito; Avaliação da Qualidade; Sistemas de Informação.
SUMMARY
After more than two decades of use, the Mortality Information System in Brazil still has problems of credibility. Distortions in the registration of Death Certificates (DC) are observed even at reference health centers. The objective of this study was to evaluate the completeness of DC and the gain of recovering abscent data from medical records in a tertiary health care unit in Recife, Pernambuco-Brazil. The study was conducted during the first semester of 1999. Original DC were compared before and after they had been corrected. Essential variables of the DC were unfilled in 0.7 to 10.9%. Compared to those obtained all missing data were recovered from the medical records. The information for children under one year of age was absent in 27 to 47% and data could be recovered in less than 50% of the medical records, being absent in most cases despite of the clinical and epidemiological importance for the analysis of infant mortality risk factors. The uncompleteness of DC and the unsatisfactory recovery of missing data from medical records underscare the lack of recognition by doctors of their role in generating information. Hospital Epidemiology Units should be developed to offer training and continuing education to clinical staff.
Key Words: Infant Mortality; Death Certificates; Quality Evaluation; Information System.
Introdução
Não obstante o Sistema de Informações sobre Mortalidade (SIM) ter sido implantado no Brasil há duas décadas e meia, a partir de 1975, com a definição de um modelo padronizado de Declaração de Óbito (DO), que é o instrumento que alimenta o sistema,1 as estatísticas de mortalidade continuam a ser alvo de críticas em grande parte pertinentes, em virtude da pouca confiabilidade nas informações prestadas.2-4
A questão da deficiente qualidade dos registros contidos na DO remonta ainda ao curso médico, pela pouca ênfase oferecida aos alunos soe o importante papel que ela desempenha como fonte de dados soe a saúde da população.3,5 Essa distorção do ensino tem como conseqüência a pouca qualificação dos médicos e seu desinteresse pelo tema, pela não compreensão da complexidade de informações geradas por esse valioso instrumento de informações e pelo pouco conhecimento soe a Lei dos Registros Públicos (Lei no 6.015, de 31/12/73), segundo a qual compete obrigatoriamente ao médico a emissão da DO, exceto em locais onde não existe este profissional.5-7 A normatização quanto ao preenchimento da DO e a criação do Centro Colaborador da Organização Mundial de Saúde (OMS), mais conhecido como Centro asileiro para a Classificação de Doenças (CBCD) da Faculdade de Saúde Pública da Universidade de São Paulo, datam de julho de 1976, sendo a DO um formulário composto por nove blocos de variáveis ou "campos", com diferentes finalidades.
Para efeito de crítica e correção, essas variáveis são classificadas em variáveis indispensáveis, que são os campos "tipo do óbito" e "ano do óbito", quando a ausência dessas informações inviabiliza a entrada dos dados no sistema; variáveis essenciais, as ditas prioritárias para críticas e correções, que são os campos "sexo", "idade", "município de ocorrência e de residência", "causa básica" e "tipo de violência" e as demais, variáveis secundárias,8 estando os campos de preenchimento exclusivos para óbitos fetais e de menores de um ano entre estas últimas, pois, apesar de sua extrema importância para os estudos soe mortalidade infantil, são de difícil obtenção se não são captadas por ocasião da ocorrência do evento, no nível local.
O manual de instruções para o preenchimento da DO propõe para os óbitos hospitalares que a primeira via deve ser encaminhada da unidade para a secretaria de saúde, para processamento, e a segunda e a terceira vias devem ser entregues aos familiares para registro em Cartórios de Registro Civil. Segundo esse fluxo inicial, a segunda via ficaria arquivada no cartório, que remeteria a terceira à secretaria de saúde, que a devolve ao hospital de origem do documento.8
A primeira normatização soe o fluxo da documentação das DO, Portaria da Fundação Nacional de Saúde (FUNASA) no474, de 31/08/00,9 regulamentou a coleta de dados e o fluxo das informações soe os óbitos para o SIM. Nesse caso, a destinação das três vias da DO dos óbitos naturais hospitalares segue o seguinte fluxo: a primeira via para a secretaria municipal de saúde; a segunda via entregue aos familiares para a obtenção da Certidão de Óbito e retenção pelo Cartório de Registro Civil; e a terceira via para a unidade notificadora.
Apesar dessa normatização, o fluxo não é, por questões operacionais, cumprido em todos os municípios, de forma que para o Recife, cidade onde a pesquisa se realizou, a unidade de saúde fica com a terceira via da DO, enquanto a primeira e a segunda vão com os familiares para o cartório, local de onde a secretaria municipal resgata a primeira.7
O objetivo do estudo foi avaliar a qualidade do preenchimento das variáveis indispensáveis, essenciais e secundárias contidas na DO a partir da implantação do Núcleo de Epidemiologia Hospitalar do Instituto Materno Infantil de Pernambuco (IMIP), determinando o percentual de omissões e de ganho de informação obtido, comparando-se as declarações de óbito originais com as corrigidas pelo prontuário médico. Os resultados do estudo contribuirão para o aperfeiçoamento do SIM, a partir do monitoramento da qualidade das DO no âmbito hospitalar.
Material e métodos
A pesquisa foi desenvolvida no IMIP em Recife, Pernambuco. O IMIP, entidade não governamental de direito privado e sem fins lucrativos, que desenvolve atividades na área de ensino, pesquisa e extensão comunitária, é uma unidade terciária credenciada pelo Ministério da Saúde como centro de referência nacional para a área materno- infantil e centro de referência do Sistema Único de Saúde. O complexo hospitalar comporta o Hospital Geral de Pediatria, para pacientes externos, e o Centro de Atenção à Mulher, que inclui a maternidade do serviço.
Realizou-se estudo descritivo de corte transversal censitário. Foram revisados e analisados os prontuários e as declarações de óbitos de todos os nascidos vivos falecidos com menos de um ano no período de janeiro a junho de 1999. O número de óbitos estimado foi de aproximadamente 280 casos, baseado na média de óbitos de nascidos vivos menores de um ano ocorridos nos anos de 1997 e 1998 na instituição hospitalar (Secretaria Estadual de Saúde de Pernambuco, 1999), sendo o percentual de perdas esperado em torno de 10%. Foram excluídos os óbitos encaminhados ao Serviço de Verificação de Óbitos e os nascidos na maternidade do IMIP.
A coleta de dados foi realizada no período de julho de 1999 a janeiro de 2000. Utilizaram-se três fontes de informações, uma primária, constituída por um instrumento elaborado especificamente para esse fim. Tendo em vista a existência de dois tipos de declaração de óbito vigentes no ano de 1999, o formulário contemplou os dois modelos, preenchidos segundo orientações de dois respectivos manuais criados neste estudo, que especificavam todo o procedimento de conversão das variáveis da DO na penúltima versão (DO antiga) para a versão atual (DO nova). As outras fontes, secundárias, foram: a terceira via da DO original, preenchida pelo médico declarante e o prontuário médico correspondente a cada óbito pesquisado.
Foram resgatados no Serviço de Arquivo Médico os prontuários e as terceiras vias das DO da pesquisa e transcritos para o formulário os campos da DO de interesse para o estudo, tal como foram preenchidos pelo médico responsável, a saber: bloco II (identificação) - tipo, data, hora do óbito, naturalidade, data de nascimento, idade e sexo; bloco III (residência) - município de residência; bloco V (fetal e menores que um ano) - informações soe a mãe: idade, escolaridade, ocupação, número de filhos tidos vivos, número de filhos tidos mortos, duração da gestação, tipo de gravidez, tipo de parto, morte em relação ao parto e peso ao nascer; bloco VI (condições do óbito) - informações sobre a confirmação diagnóstica, por exame complementar, cirurgia ou necropsia.
Excluíram-se da coleta e análise as variáveis: "assistência médica", pois foram considerados assistidos os óbitos em que o médico prestou assistência apenas no momento da morte; "raça e cor", pela ausência no prontuário hospitalar e "causas da morte", apesar desse registro estar contido em todas as DO pesquisadas.
Posteriormente, procedeu-se ao agrupamento das variáveis conforme os critérios padronizados para crítica e correção - indispensáveis, essenciais e secundárias. Realizaram-se a codificação e a digitação com dupla entrada de dados, para sua posterior validação e entrada no primeiro banco de dados (DO original). Finalmente, foi realizado o preenchimento das variáveis omissas a partir do prontuário médico e as informações corrigidas foram digitadas no segundo banco de dados (DO corrigida).
Essas etapas foram realizadas por três estudantes do nono período de medicina da Universidade Federal de Pernambuco e por uma digitadora, treinados para esse fim.
Foram verificadas as distribuições absoluta e relativa de preenchimento dos blocos II, III, V e primeira parte do bloco VI e sua apresentação em forma tabular para as DO originais e as DO corrigidas. Determinou-se o ganho de informação obtido após a correção pelo prontuário médico.
Foi utilizado o software Epi-info versão 6.04 para todas as etapas.
Resultados
Foram pesquisados 274 prontuários e suas respectivas declarações de óbito, sendo 133 óbitos neonatais e 141 pós- neonatais do total de 299 óbitos de menores de um ano identificados no primeiro semestre de 1999. Fizeram parte dos critérios de exclusão 20 casos, por terem sido encaminhados ao Serviço de Verificação de Óbitos (11 neonatais e 9 pós-neonatais) e, dos 279 restantes, cinco DO foram extraviadas no Serviço de Arquivo Médico, o que correspondeu a aproximadamente 2% de perdas da pesquisa.
Mesmo para as variáveis indispensáveis, que são o "tipo" e a "data" do óbito, houve omissões no preenchimento na DO original em 10% para a primeira e 0,7%, para a segunda (Tabela 1). Quanto às variáveis essenciais, representadas aqui pela "idade", "sexo" e "município de residência" do falecido, esse percentual foi da ordem de 11, 3 e 4% respectivamente. Para todas essas variáveis, foi possível o resgate completo a partir do prontuário médico (Tabela 1).

Verificou-se que o maior valor de omissões de variáveis específicas dos óbitos de menores de um ano encontrado na DO original foi para o item "número de filhos tidos nascidos mortos" com percentual de 47%, seguido pelos itens "idade materna" e "escolaridade materna" com 44 e 41%, respectivamente. Os menores percentuais obtidos para a ausência de preenchimento foram para as variáveis: "duração da gestação", "tipo de parto" e "morte em relação ao parto", com os valores de 27 a 29% (Tabela 2).
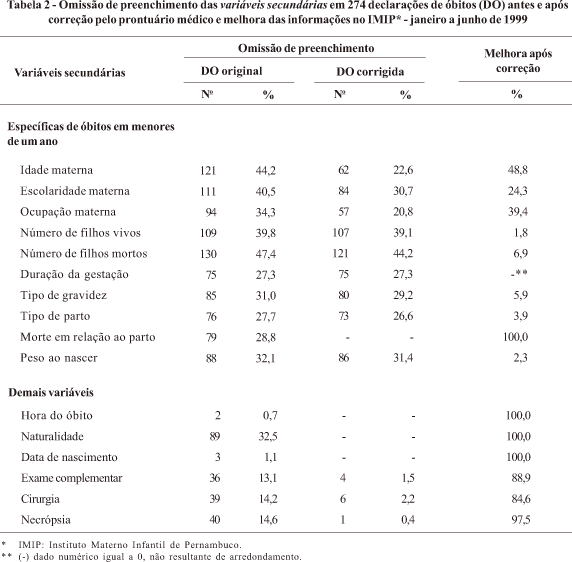
Observa-se que, para esse bloco de variáveis, o resgate das informações a partir do prontuário médico foi inteiramente possível apenas para o item "morte em relação ao parto", uma vez que todos esses óbitos foram não-fetais. Os melhores percentuais de ganho na informação obtidos pós-resgate, foram da ordem de 49, 39 e 24%, respectivamente para os itens "idade materna", "ocupação materna" e "escolaridade materna", enquanto os piores encontrados foram para as variáveis "número de filhos tidos nascidos vivos" (2%), "peso ao nascer" (2%) e "tipo de parto" (4%). Apenas para o item "duração da gestação", o resgate no prontuário médico foi ausente (Tabela 2).
Para as demais variáveis ditas secundárias (Tabela 2), o percentual de omissões na DO original encontrou-se entre os valores mínimos para os itens: "hora do óbito" e "data do nascimento" com 0,7 e 1,1% para cada um, respectivamente, e o valor máximo para a variável "naturalidade", com 33% de omissão, seguida pelos itens "confirmação do exame por necropsia" (15%), por "cirurgia" (14%) e por "exame complementar" (13%).
Entre esses itens, o resgate de informações por meio do prontuário médico foi completo para as variáveis "hora do óbito", "naturalidade" e "data do nascimento" e quase total para os itens "confirmação do exame por necropsia" (98% de melhora da informação), por "exame complementar" e por "cirurgia", com 89 e 85% de ganho de informação, respectivamente.
Discussão
Numerosos estudos destacam a pouca confiabilidade das informações fornecidas pelas DO oriundas da má qualidade dos seus registros,10-12 que refletem as omissões e as incorreções no preenchimento dos campos contidos no instrumento.5,3,6,8,10,13
A utilidade das DO, como fontes de dados que alimentam o SIM, depende da qualidade do seu preenchimento, que por sua vez está condicionada à fidedignidade de suas fontes de informação. Os resultados apresentados neste estudo mostraram 10% de omissões no preenchimento das variáveis indispensáveis e essenciais da DO, revelando desconhecimento por parte de alguns médicos da oigatoriedade do preenchimento dessas variáveis, o que deve ter sido contornado pelos técnicos responsáveis pelo processamento dos dados no nível central das secretarias de saúde, pois a ausência do tipo e da data do óbito inviabiliza a sua entrada no SIM.8
Houve resgate completo a partir das informações obtidas no prontuário médico para todos esses campos, por se tratar, na maioria, de dados demográficos de fácil obtenção ou subentendidos como no caso do "tipo de óbito", e porque todos se reportavam a crianças nascidas vivas em outro serviço, com falecimento no IMIP.
Contudo, para o bloco de variáveis de preenchimento oigatório para óbitos de menores de um ano, o percentual de omissões foi elevado, semelhante aos resultados de estudos asileiros realizados há mais de uma década.5,6
Ainda com relação às variáveis para os menores de um ano, o ganho de informação obtido após correção no prontuário não atingiu 50%, aquém do esperado para a maioria delas, com exceção do item "morte em relação ao parto", com resgate de 100% pela mesma razão já discutida para a variável "tipo de óbito".
Sabe-se que essas variáveis são consideradas como secundárias para o critério de crítica e correção dos dados pelo seu difícil resgate, não sendo, portanto, prioritárias para o SIM,13 apesar de sua fundamental importância para análises clínico-epidemiológicas dos fatores de risco para a mortalidade infantil.5,14
A grande importância do conhecimento das supracitadas variáveis deve-se ao fato de elas permitirem o planejamento de ações de controle de caráter preventivo, com fundamentação epidemiológica.14-20
Quanto às demais variáveis ditas secundárias, pelos critérios já referidos anteriormente, o percentual de omissões na DO original foi superior apenas a 30% para o item "naturalidade", porém houve ótimo percentual de ganho de informação após correção. Esses achados confirmam a pouca importância dada pelos médicos quanto ao preenchimento das variáveis contidas nas DO, ficando evidente que não há compreensão por parte destes de suas responsabilidades para as estatís-ticas de mortalidade21 e quanto ao seu fundamental papel como elo inicial da cadeia de informações soe os eventos vitais.6
Dessa forma, apesar do IMIP ser um serviço de referência para o grupo materno-infantil nas áreas de assistência, ensino e pesquisa, as ações no âmbito da informação em saúde e da vigilância epidemiológica ainda são incipientes, como evidenciado no estudo, não apenas pelo grande número de omissões quanto ao preenchimento das variáveis contidas na DO quanto pelo ganho de informações pouco satisfatório, após o resgate nos prontuários médicos. Isso reflete o despreparo da classe médica como um todo para as questões ligadas à área de saúde pública, particularmente à informação dos eventos vitais, corroborando o comportamento da maioria dos profissionais de saúde, não só no Brasil, como em países desenvolvidos como os Estados Unidos.22-24
Sabe-se que a qualidade das informações depende de uma maior agilidade no resgate dos dados em tempo real, com o seu processamento no nível local. Nesse sentido, uma melhor agilidade nas ações seria conseguida com a implantação ou implementação de núcleos de epidemiologia hospitalar que atuariam, diminuindo as inconsistências e distorções do lapso de tempo entre o evento e a correção e atualização dos dados.
Com sua incorporação dentro do fluxo de informações, os núcleos atuariam como campo de estágio em saúde pública para os residentes de medicina e enfermagem e garantiriam treinamento e educação continuada do corpo clínico e de enfermagem da instituição, o que seria uma das formas de minimizar a questão do desconhecimento médico do seu papel como agente de informação para os eventos vitais.
A legitimação dos núcleos de epidemiologia hospitalar viabilizaria a mudança do fluxo da documentação dos óbitos no sentido de uma das propostas do Ministério da Saúde,8 em que a primeira via da DO seja resgatada pela secretaria de saúde na unidade de saúde, com maior possibilidade de correção de dados a partir do prontuário médico.
Sabe-se que as terceiras vias das DO são documentos na maioria das vezes ilegíveis, porque são cópias carbonadas, e, para alguns municípios, só o fato de elas ficarem no serviço, o trabalho técnico dos núcleos torna-se difícil e duplica o processamento de dados, tendo em vista que os técnicos municipais detectam as falhas de preenchimento e iniciam o resgate por busca ativa nas unidades, quando elas já foram corrigidas nos referidos núcleos, retardando a análise e divulgação das informações.
O novo direcionamento de fluxo de informações proposto implicaria uma mudança do olhar e de atitude dos dirigentes das unidades de saúde e dos gestores das instâncias do nível central das secretarias municipais e estaduais de saúde.
Isso resultaria no compromisso dos gestores com uma parceria para a alocação de recursos humanos e de equipamentos especializados para a estruturação dos setores de informação em saúde e de vigilância epidemiológica hospitalar, deslocando apropriadamente todo o procedimento anterior à consolidação das informações para esse nível institucional.
Em um segundo momento, com a implementação desses setores, poderia ser proposto que a codificação de causa básica do óbito e digitação das declarações fossem realizadas em hospitais de grande porte, com envio dos dados para a secretaria de saúde do município por meio magnético ou correio eletrônico. Isso colocaria as unidades de saúde em posição de vanguarda, garantindo qualidade e organização dos serviços de saúde, legitimando os núcleos de epidemiologia hospitalar como referência e fonte primária de informação em saúde para as ações de planejamento.
Referências bibliográficas
1. Ministério da Saúde. Primeira reunião nacional sobre sistema de informação de saúde. Brasília; 1975.
2. Laurenti R, Mello Jorge MHP. O atestado de óbito. São Paulo: Centro da Organização Mundial de Saúde para a Classificação de Doenças em Português; 1983.
3. Nobre LC, Victora CG, Barros FC, Lombardi C, Teixeira AMB, Fuchs SC. Avaliação da qualidade da informação sobre a causa básica de óbitos infantis no Rio Grande do Sul (Brasil). Revista de Saúde Pública 1989;23:207-213.
4. Carvalho ML, Niobey FML, Miranda NN, Sabroza PC. Concordância na determinação da causa básica de óbito em menores de um ano na região metropolitana do Rio de Janeiro. Revista de Saúde Pública 1990;24:20-27.
5. Heckmann IC, Canani LH, Sant'Anna UL, Bordin R. Análise do preenchimento de declarações de óbitos em localidade do estado do Rio Grande do Sul (Brasil), 1987. Revista de Saúde Pública 1989;23:292-297.
6. Niobey FM, Cascão AM, Duchiade MP, Sabroza PC. Qualidade do preenchimento de atestados de óbitos de menores de um ano na região metropolitana do Rio de Janeiro. Revista de Saúde Pública 1990;24:311-318.
7. Secretaria Municipal de Saúde. Declaração de óbito, um instrumento para vigilância à saúde. 1ª ed. Recife: Prefeitura da cidade do Recife; 1997.
8. Carvalho DM. Grandes sistemas nacionais de informação em saúde: revisão e discussão da situação atual. Informe Epidemiológico do SUS 1997; 6(4):8-46.
9. Ministério da Saúde. O sistema de informações sobre mortalidade. In: Fundação Nacional de Saúde. Mortalidade Brasil: 1994. Brasília; 1997. p.7-21.
10. Pereira MG, Castro ES. Avaliação do preenchimento de declarações de óbitos: Brasília, DF (Brasil), 19771978. Revista de Saúde Pública 1981;15:14-19.
11. Laurenti R, Jorge MHP. O atestado de óbito. 2ª ed. São Paulo: Centro Brasileiro da Organização Mundial de Saúde para a Classificação de Doenças em Português; 1987.
12.Gomes JO, Santo AH. Mortalidade infantil em município da região Centro-Oeste paulista, Brasil, 1990 a 1992. Revista de Saúde Pública 1997;31:330-341.
13. Barros MDA, Ximenes R, Lima MLC. Preenchimento de variáveis nas declarações de óbitos por causas externas de crianças e adolescentes no Recife, de 1979 a 1995. Cadernos de Saúde Pública 2001;17:71-78.
14. Organización Panamericana de la Salud. Tecnologias perinatales. Montivíideo: Centro Latino-Americano de Perinatologia y Desarrollo Humano (CLAP); 1992. Publicación Científica no 1255.
15. Miura E. Causas de mortalidade perinatal. In: Miura E, org. Neonatologia: princípios e prática. Porto Alegre: Artes Médicas; 1991. p.7-8
16. Puffer RR, Serrano CV. Caracteristicas de la mortalidad en la niñez. Washington, D.C.: OPS; 1973. Publicación Científica no262.
17. Souza RKT, Gotlie B. Probabilidade de morrer no primeiro ano de vida em área urbana da região sul, Brasil. Revista de Saúde Pública 1993;27:445-454.
18. Bercinl L. Mortalidade neonatal de residentes em localidades urbanas da região Sul do Brasil. Revista de Saúde Pública 1994;28:38-45.
19. Bellizzi AL. Características da mortalidade infantil na coorte de nascimentos de 1992 no município de Niterói, Rio de Janeiro [dissertação de Mestrado]. Rio de Janeiro (RJ): Universidade do Estado do Rio de Janeiro; 1995.
20. Herrmann DMML. Causas básicas de óbitos em recém-nascidos hospitalizados [dissertação de Mestrado]. Recife (PE): Universidade Federal de Pernambuco; 1995.
21. Mendonça EF, Goulart EMA, Machado JAD. Confiabilidade da declaração de causa básica de mortes infantis em região metropolitana do sudeste do Brasil. Revista de Saúde Pública 1994;28:385-391.
22. Curb JD, Babcock C, Pressel S, Tung B, Remington RD, Hawkins CM.Nosological coding of cause of death. American Journal of Epidemiology 1983;118: 122-128.
23. Harter L, Starzyk P, Frost F. A comparative study of Hospital Fetal Death Records and Washington State Fetal Death Certificates. American Journal of Public Health 1986;76:1333-1334.
24. Hanzlick R. Death registration: history, methods, and legal issues. Journal of Forensic Sciences 1997;2:265-269.
 Endereço para correspondência:
Endereço para correspondência:
Av. 17 de agosto, 1.869, Aptº. 1202 / B
Casa Forte - Recife/PE.
CEP:52.061-540
E-mail: lygiacarmen@hotmail.com
*Financiada pelo Centro Nacional de Epidemiologia (CENEPI/FUNASA).