Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Pan-Amazônica de Saúde
versão impressa ISSN 2176-6215versão On-line ISSN 2176-6223
Rev Pan-Amaz Saude v.1 n.3 Ananindeua set. 2010
http://dx.doi.org/10.5123/S2176-62232010000300011
ARTIGO ORIGINAL | ORIGINAL ARTICLES | ARTÍCULO ORIGINAL
Frequência e genotipagem do Papilomavírus humano em mulheres de comunidades ribeirinhas do Município de Abaetetuba, Pará, Brasil
Frequency and genotyping of human Papillomavirus in women from riparian communities in the Municipality of Abaetetuba, Pará State, Brazil
Frecuencia y genotipado de Papilomavirus humano en mujeres de comunidades riberenas del Municipio de Abaetetuba, Estado de Pará, Brasil
Daniel Valim DuarteI; Elza Baía de BritoII; Aline Silva de Sousa CantoIII; Edna Aoba Yassui IshikawaIV; João Guimarães PinheiroV; Jaqueline Helen Godinho CostaVI; Maisa Silva de SousaIV
INúcleo de Medicina Tropical, Faculdade de Ciências Biológicas, Universidade Federal do Pará, Belém, Pará, Brasil
IILaboratório de Anatomia Patológica e Citopatologia, Núcleo de Medicina Tropical, Universidade Federal do Pará, Belém, Pará, Brasil
IIICurso de Especialização em Análises Clínicas, Núcleo de Medicina Tropical, Faculdade de Farmácia, Universidade Federal do Pará, Belém, Pará, Brasil
IVLaboratório de Biologia Molecular e Celular, Núcleo de Medicina Tropical, Universidade Federal do Pará, Belém, Pará, Brasil
VFaculdade de Estatística, Instituto de Ciências Exatas e Naturais, Universidade Federal do Pará, Belém, Pará, Brasil
VIFaculdade de Ciências Biológicas e Núcleo de Medicina Tropical, Universidade Federal do Pará, Belém, Pará, Brasil
Endereço para correspondência
Correspondence
Dirección para correspondencia
RESUMO
O Papilomavírus humano (HPV) é reconhecido como principal agente causador do câncer do colo do útero. A identificação de HPV de alto risco pode auxiliar na prevenção de lesões do colo uterino. Objetivamos identificar, entre mulheres de comunidades ribeirinhas do Município de Abaetetuba, Estado do Pará, a frequência de infecção pelo HPV, comparando com nível de lesão uterina apresentada, a flora vaginal e o tipo de HPV encontrado. No período de setembro a dezembro de 2008, foram coletadas amostras da cérvice uterina de mulheres ribeirinhas de demanda espontânea para a realização do exame citopatológico. Nesta amostra, foram realizadas a pesquisa e tipagem molecular de HPV através da reação em cadeia da polimerase (PCR) seguida de digestão enzimática. Das 79 amostras analisadas, nove (11,39%) foram positivas para HPV, onde foram identificados os tipos 6,54a, 58, 72, 81, 102, além de infecções múltiplas. Todas as amostras positivas para HPV apresentaram esfregaço inflamatório e/ou com alterações celulares no exame citológico. O HPV foi identificado em 20% (5/25) dos esfregaços inflamatórios de mulheres com 30 anos de idade ou menos (p = 0,0435). A infecção por HPV foi identificada em 33,4% (5/15) das mulheres examinadas na comunidade de Tucumanduba, destacando-se da frequência de 6,2% (4/64), encontrada nas outras comunidades juntas (p = 0,0103). A presença de HPV de alto risco oncogênico destaca a importância de ações específicas, voltadas para a prevenção na transmissão desse vírus e no rastreamento das doenças relacionadas, nas comunidades ribeirinhas do Município estudado.
Palavras-chave: Infecções por Papillomavirus; Reação em Cadeia da Polimerase; Polimorfismo de Fragmento de Restrição.
ABSTRACT
Human papillomavirus (HPV) is recognized as the main causative agent of cervical cancer, and identifying high-risk HPVcan help prevent cervical lesions. The objective of this study was to identify the frequency of HPV infection in women from riparian communities in the Municipality of Abaetetuba, Pará State, Brazil, and to compare those results with their level of uterine injury presented by the patient, their vaginal flora and the type of HPV found. From September to December 2008, cervical samples were collected from riparian women who spontaneously presented themselves for a cytopathological test. In these samples, polymerase chain reaction followed by enzymatic digestion were conducted for molecularstudies and typing of HPV. Of the 79 samples analyzed, nine (11.39%) were positive for HPV, and HPV types 6, 54a, 58, 72, 81 and 102 were identified, along with multiple other infections. All of the samples that tested positive for HPV were associated with an inflammatory smear and/or with cellular alterations on cytological examination. HPV was identified in 20% (5/25) of inflammatory smears in women younger than 30 years of age (p = 0.0435). HPV infection was identified in 33.4% (5/15) of women examined in the community of Tucumanduba in contrast with the 6.2% (4/64) combined frequency found in the other communities (p = 0.0103). The presence of high oncogenic risk HPV warrants the importance of specific actions aimed at preventing the transmission of this virus and screening for related diseases in riparian communities in the Municipality studied.
Keywords: Papillomavirus Infections; Polymerase Chain Reaction; Polymorphism, Restriction Fragment Length.
RESUMEN
El Papilomavirus humano (HPV) es reconocido como el principal agente causador de cáncer de cuello de útero. La identificación de HPV de alto riesgo puede auxiliar en la prevención de lesiones del cuello uterino. El objetivo es el de identificar, entre mujeres de comunidades riberenas del Municipio de Abaetetuba, Estado de Pará, Brasil, la frecuencia de infección por el HPV, comparando con el nivel de lesión uterina presentada, la flora vaginal y el tipo de HPV encontrado. En el período de setiembre a diciembre de 2008 se colectaron muestras del cérvix uterino de mujeres riberenas por demanda espontánea, para la realización de examen citopatológico. En esta muestra, se realizo la investigación y el tipado molecular de HPV a través de la reacción en cadena de la polimerasa (PCR) seguida de digestión enzimática. De las 79 muestras analizadas, nueve (11,39%) fueron positivas para HPV, y fueron identificados los tipos 6, 54a, 58, 72, 81, 102, además de infecciones múltiples. Todas las muestras positivas para HPV presentaron frotado inflamatorio y/o con alteraciones celulares en el examen citológico. El HPV fue identificado en 20% (5/25) de los frotados inflamatorios de mujeres con 30 anos de edad o menos (p = 0,0435). La infección por HPV fue identificada en 33,4% (5/15) de las mujeres examinadas en la comunidad de Tucumanduba, destacándose de la frecuencia de 6,2% (4/64), encontrada en las otras comunidades juntas (p = 0,0103). La presencia de HPV de alto riesgo oncogénico destaca la importancia de acciones específicas, dirigidas a la prevención en la transmisión de ese virus y el rastreo de las enfermedades relacionadas, en las comunidades riberenas del Municipio estudiado.
Palabras clave: Infecciones por Papillomavirus; Reacción en Cadena de la Polimerasa; Polimorfismo de Longitud del Fragmento de Restricción.
INTRODUÇÃO
O Papilomavírus humano (HPV) é um vírus de DNA, da família Papovaviridae1,2, capaz de induzir lesões de pele ou mucosa, as quais mostram um crescimento limitado e frequentemente regridem espontaneamente3. Estudos epidemiológicos estabeleceram que certos tipos de HPV, dentre os 118 tipos existentes, são a principal causa do câncer de colo de útero (CCU)4,5,6,7,8,9. A relação entre o HPV e o CCU é cerca de dez a 20 vezes maior do que a relação do tabagismo e o câncer de pulmão10. Os tipos 16 e 18, dentre os tipos de HPV que infectam a região do colo do útero, foram identificados como os principais agentes etiológicos desse tipo de câncer11.
De acordo com inquéritos de prevalência realizados em alguns grupos de mulheres sexualmente ativas, estima-se que entre 10% e 20% das mulheres estejam infectadas pelo vírus3,7,12,13,14, mas somente uma pequena fração das mulheres infectadas com um ou mais dos tipos de HPV de alto risco oncogênico eventualmente desenvolverá CCU, pois a infecção pelo HPV é essencial, mas não suficiente para a evolução do câncer10,15,16.
No Pará, estima-se que a taxa para o CCU seja de 22 para cada 100 mil mulheres, sendo este, o câncer mais incidente entre as mulheres do Estado, excluindo o câncer de pele não melanoma17. As mulheres paraenses que moram em comunidades ribeirinhas são carentes de atenção e desta forma a identificação de indicadores que possam auxiliar nas ações de saúde para essas comunidades é de grande importância na prevenção de doenças.
Neste sentido, este estudo pesquisou a frequência e a diversidade de HPV, além de analisar a relação do HPV de alto risco oncogênico com as alterações cervicais encontradas pelo exame citopatológico, em mulheres de cinco comunidades ribeirinhas do Município de Abaetetuba no Estado do Pará.
MATERIAIS E MÉTODOS
Este estudo transversal realizou uma análise descritiva e analítica dos resultados dos exames realizados juntamente com os preventivos de câncer de colo de útero (PCCU) coletados entre setembro e dezembro de 2008 de mulheres das comunidades ribeirinhas de Tucumanduba (n = 15), Ilha do Capim (n = 7), rio Ajui (n = 50), rio Paruru (n = 5) e rio Panacuera (n = 2). Estas comunidades pertencem ao Município de Abaetetuba que, segundo o Instituto Brasileiro de Geografia e Estatística18, possui 139.819 habitantes em uma extensão territorial de 1.611 km2.
As mulheres foram orientadas e convidadas a participar do estudo, assinando o Termo de Consentimento Livre e Esclarecido. O protocolo de pesquisa foi analisado e aprovado pelo Comitê de Ética em Pesquisa em Seres Humanos do Núcleo de Medicina Tropical (NMT), em 3 de dezembro de 2007, segundo o protocolo de no 050/2007 CEP/NMT.
O esfregaço citológico convencional foi constituído de raspado ectocervical e endocervical, colhidos com espátula de Ayre e escova endocervical, estendido em lâmina de vidro, fixado com polietilenoglicol e corado pela técnica de Papanicolaou. As amostras foram examinadas no Laboratório de Anatomia Patológica e Citopatologia do NMT, Unidade da Universidade Federal do Pará (UFPA) e os resultados foram classificados de acordo com a Nomenclatura Brasileira para Laudos Cervicais, sendo identificadas: Células epiteliais atípicas de significado indeterminado (CEASI), lesão intraepitelial escamosa de baixo grau (LIEBG) e para lesão intraepitelial escamosa de alto grau (LIEAG)17.
Amostras biológicas coletadas pela escova endocervical foram estocadas em solução de NET/SDS (10 mM NaCl, 10 mM EDTA, 1 mM Tris, 1% SDS), onde foi adicionado 4,0 µg de proteinase K e estocado a 47 oC por 12 h, para lise das células e extração de DNA. Posteriormente, o DNA foi purificado pelo método de fenol/clorofórmio/álcool isoamílico (24:24:1), precipitado em etanol e diluído em 100 µL de TE (Tris-HCl 10 mM, pH 8,0; EDTA 1 mM).
A identificação molecular do HPV foi realizada pela amplificação da reação em cadeia da polimerase (PCR), usando os oligonucleotídeos consenso MY09 e MY11 que amplificam um fragmento de 449-458 nucleotídeos (dependendo do tipo de HPV) de uma região altamente conservada do gene L119. Cada reação de PCR foi preparada com um volume total de 10,0 µL, contendo 1,0 µL de DNA da amostra biológica e 9,0 µL de uma mistura (MIX) de reagentes [4,9 µL de água estéril, 0,4 µL de cada um dos quatro trifosfatos de desoxinucleotídeo (100 mM - pH 7,5), 0,5 µL de cada oligonucleotídeo para HPV (200 ng/µL), 1,0 µL de solução tampão (60 mM Tris-HCl - pH 7, 1 M NaCl, 60 mM MgCl2, 10 mM DTT 37o), 0,3 µL de MgCl2 (50 mM) e 0,2 µL da enzima Taq DNA polimerase (5 U/µL)]. A reação foi submetida ao termociclador (Biocycler MJ96G) com a seguinte programação: 4 min a 95 oC para desnaturação do DNA, seguidos por 35 ciclos de 94 oC por 30 segundos, 56 oC por 30 segundos e 72 oC por 30 segundos, e uma etapa de 72 oC por 8 min para extensão final do DNA. Todas as amostras foram previamente amplificadas para um fragmento do gene da globina humana, utilizando o mesmo MIX, com exceção dos oligonucletídeos específicos para HPV, que foram substituídos pelos oligonucletídeos G73 e G7420. Foram usados como controle positivo, amostra conhecidamente positiva, e como controle negativo, água estéril. Os produtos de PCR foram submetidos à eletroforese em gel de agarose a 1% contendo brometo de etídio (0,5 µg/mL) e visualizados em transiluminador sob luz UV.
A genotipagem do HPV foi realizada a partir da digestão enzimática do produto de PCR gerado (MY9/MY11) das amostras positivas, utilizando as enzimas: PstI, HaeIII, DdeI e RsaI e posterior comparação dos perfis de digestão gerados com o algoritmo de genotipagem descrito por Nobre et al21. A significância estatística das diferentes proporções das variáveis estudadas foi identificada pelo teste Exato de Fisher no programa Bioestat 5.022.
RESULTADOS
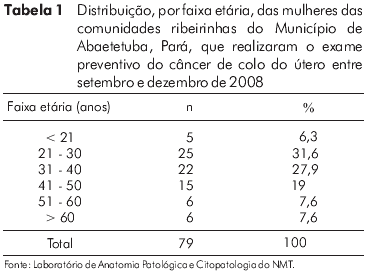
Um total de 79 mulheres de cinco comunidades ribeirinhas do Município de Abaetetuba, Pará, realizou o PCCU entre setembro e dezembro de 2008. A idade dessas mulheres variou de 16 a 81 anos, com média de 37,5 (DP ± 13,9) anos. A idade que se mostrou mais frequente na amostra foi de 27 anos (n = 7). Observou-se também que 59,5% das mulheres que realizaram o PCCU encontravam-se na faixa de 21 a 40 anos de idade (Tabela 1).
Dos 79 exames citológicos realizados, 59,49% (n = 47) apresentaram resultados sem alterações citológicas atípicas, sendo que 2,53% (n = 2) foram identificados com esfregaço normal e 56,96% (n = 45) com esfregaço inflamatório. Os esfregaços que mostraram células atípicas caracterizaram 40,51% (n = 32) dos exames realizados, sendo classificados como 21,52% (n = 17) de CEASI, incluindo lesões possivelmente não neoplásicas e aquelas onde não se pode afastar lesão intraepitelial escamosa de alto grau, 16,46% (n = 13) de LIEBG e 2,53% (n = 2) de LIEAG. A frequência de alterações citológicas em mulheres com idade menor ou igual a 30 anos foi de 13,33% (4/30) e foi de 57,14% (28/49) em mulheres acima de 30 anos (p < 0,001).
Quanto à flora vaginal das mulheres analisadas neste estudo, constatou-se que 37,97% (n = 30) da população apresentaram flora com bacilos curtos, 30,38% (n = 24) apresentaram flora vaginal mista, em 24,05% (n = 19) foi observado flora sugestiva de Gardenerella vaginalis, em 3,80% (n = 3) as mulheres tiveram flora prevalente de bacilo de Doderlein, em 2,53% (n = 2) a flora vaginal encontrada foi escassa e em 1,27% (n = 1) foi encontrada Candida spp.
O exame molecular identificou que 11,4% (n = 9) das mulheres analisadas apresentavam infecção genital por HPV, no momento da coleta do exame. A presença de HPV foi observada nas proporções de 33,4% (n = 3) dos 21 aos 30 anos de idade, 22,2% (n = 2) nas mulheres abaixo dos 21 anos e dos 31 aos 40 anos de idade, e de 11,1% (n = 1), tanto na faixa de 41 aos 50 quanto na de 51 aos 60 anos de idade. Não foi identificado HPV em mulheres acima de 60 anos de idade, e também nas comunidades da Ilha do Capim e do rio Panacuera. Nas outras comunidades a frequência de HPV foi de 6% (n = 3) no rio Ajuai, de 20% (n = 1) no rio Paruru e de 33% (n = 5) no rio Tucumanduba.
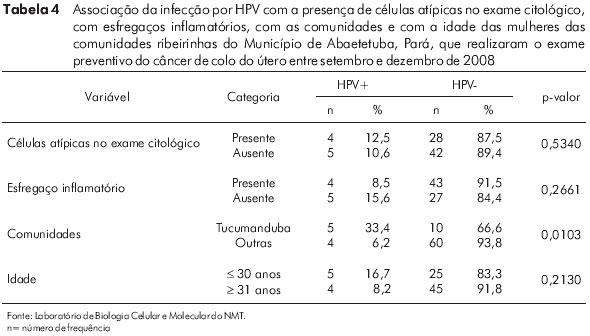
A tabela 2 demonstra a classificação do exame citológico e a frequência de infecções por HPV, de acordo com as faixas etárias estudadas. O HPV foi identificado em 11,1% (5/45) das amostras com esfregaços inflamatórios, em 11,8% (2/17) das amostras com CEASI e em 13,3% (2/15) das amostras com esfregaços apresentando lesões intraepiteliais escamosas, sendo 7,7% (1/13) de LIEBG e 50% (1/2) de LIEAG. Analisando somente esfregaços inflamatórios, não foi identificada infecção por HPV em mulheres acima de 30 anos de idade e foi de 20% (5/25) a frequência de HPV em mulheres com idade menor ou igual a 30 anos (p = 0,0435).

Dos nove casos positivos para HPV nas comunidades ribeirinhas estudadas, três (33,3%) demonstraram perfil de múltipla infecção, onde não foi possível a identificação do vírus pela metodologia utilizada neste estudo; cinco casos (55,5%) foram identificados com HPV de baixo ou risco indeterminado; e um caso (11,1%) foi identificado com HPV de alto risco oncogênico (Tabela 3).

A infecção por HPV foi identificada em 33,4% (5/15) das mulheres examinadas na comunidade de Tucumanduba, destacando-se da frequência de 6,2% (4/64), encontrada nas outras comunidades juntas (p = 0,0103). A frequência de HPV em mulheres acima de 30 anos de idade foi de 8,2% (4/49), não demonstrando diferença significativa (p = 0,2130) da frequência encontrada nas mulheres com idade igual ou inferior a 30 anos, que foi de 16,7% (5/30). Não houve relação da infecção por HPV com esfregaços inflamatórios nem com a presença de células atípicas no exame citológico (Tabela 4).
DISCUSSÃO
Devido à associação da infecção por HPV com o desenvolvimento do câncer de colo do útero14,23, torna-se importante detectar não só a infecção por este vírus, mas principalmente identificar os tipos com maior potencial oncogênico presentes na população feminina o mais cedo possível para um melhor prognóstico. A metodologia utilizada neste trabalho possibilitou a identificação de uma prevalência de 11,4% nas comunidades ribeirinhas analisadas. Estes achados estão de acordo com os da literatura7,14,24,25,26, que relata prevalência de 10% a 20% de HPV em populações urbanas. Resultado semelhante foi identificado no estudo de Brito et al27, com prevalência de 12,24% (6/49) de HPV em índias Parakanã da Amazônia brasileira. Por outro lado, países como a Espanha têm se destacado, pois desenvolveu políticas de saúde pública bem definidas, tendo identificado prevalência de apenas 3% da infecção por HPV em sua população feminina28.
A literatura28,29,30 relata que uma grande parte das mulheres, no início da vida sexual, entra em contato com este vírus, com a maioria das infecções regredindo espontaneamente em alguns anos, demonstrando um padrão de queda linear da prevalência do HPV com o aumento da idade em países onde a taxa do câncer de colo do útero é baixa. Neste estudo, a infecção por HPV foi associada às mulheres ribeirinhas com idade menor ou igual a 30 anos e que demonstraram esfregaços inflamatórios.
É importante também ressaltar que por ser transversal, este estudo não permite discriminar as infecções incidentes das infecções persistentes, no entanto, Rama et al14 sugerem que nas mulheres acima de 30 anos de idade a infecção pode ser persistente, e é indicado um acompanhamento médico mais cauteloso e um rastreamento contínuo para averiguar a persistência da infecção.
A comunidade do Tucumanduba apresentou significativamente uma maior taxa de infecção pelo vírus, frente às demais comunidades estudadas. Não foi investigado o motivo para a maior prevalência de HPV nesta comunidade ribeirinha frente às outras, mas a literatura24,25,31,13,32 relata a presença de fatores que podem estar associados ao maior risco de adquirira infecção por este vírus, como o número de parceiros, a idade do início da atividade sexual, a condição socioeconômica, a paridade, o tabagismo, entre outros.
Dentre os tipos de HPV encontrados neste estudo, verificou-se a existência de uma mulher de 18 anos de idade que possuía o tipo 58, considerado de alto risco oncogênico. Estudos realizados na Ásia e na América do Sul demonstram que este tipo de HPV é o terceiro mais prevalente, ficando atrás apenas dos tipos 16 e 18 na Coréia do Sul33 e dos tipos 16 e 33 no Japão34 e Chile35. No Brasil, os tipos de HPV mais prevalentes variam de acordo com a região estudada, sendo que em mulheres com lesões pré-neoplásicas e com câncer de colo uterino o HPV 16 foi o mais prevalente em estudo realizado em Goiânia36. O HPV tipo 58 foi o segundo mais prevalente, ficando atrás apenas do tipo 16 no Distrito Federal37 e foi o quarto mais encontrado em Recife38.
Vale ressaltar que a maioria dos trabalhos relatados na literatura identifica os tipos de HPV em demanda referenciada de mulheres que apresentam lesões no colo do útero, invasivas ou não, ou as que procuram os serviços de saúde para a realização do PCCU. Os tipos de HPV encontrados neste estudo não são originados de uma demanda que procura o serviço de saúde de forma rotineira e sim de uma população que não tem acesso fácil a este serviço, pelas dificuldades características das comunidades ribeirinhas da região e que foi previamente estimulada, de forma coletiva ou individualizada, na sua própria comunidade.
De acordo com a literatura9,39, a mulher com o tipo viral de alto risco oncogênico apresenta um maior risco de desenvolver o câncer de colo do útero, além de indiretamente, poder transmitir este tipo viral para outras mulheres. Um estudo aponta para uma diminuição linear do risco de infecção pelo HPV de alto risco com o aumento da idade40, corroborando o fato da única mulher encontrada com HPV de alto risco oncogênico, neste estudo, serde um grupo etário primário.
Ainda de acordo com a literatura41,42, existe associação entre as alterações citológicas e a detecção do HPV, pois embora cerca de 11% das mulheres com citologia normal apresentem HPV detectável, esta proporção pode atingir mais de 70% entre aquelas com exames alterados. Não foi encontrada associação entre os preventivos com células atípicas e a infecção por HPV. A presença do vírus foi encontrada em 7,7% dos casos de LIEBG e em apenas 50% dos casos de LIEAG. Este resultado é baixo, quando comparado com o trabalho realizado na Coréia do Sul2, onde o HPV foi identificado em 67,1% dos casos de LIEBG e em 84,2% dos casos de LIEAG. Esta baixa frequência de HPV em mulheres com exames alterados pode sugerir que outros fatores estejam mais relacionados ao desenvolvimento dessas lesões no colo do útero.
Quanto à metodologia molecular descrita por Nobre et al21, ela se mostrou eficiente na identificação do tipo de HPV, em amostras infectadas por apenas um tipo viral, pois com a ajuda do algoritmo proposto, foi possível identificar facilmente o tipo de HPV presente em quase 2/3 dos casos positivos. Neste sentido, esta metodologia tem importância no estudo epidemiológico dos tipos de HPV, pois não limita o conhecimento dos tipos virais presentes na população à disponibilidade dos oligonucleotídeos específicos no laboratório.
Por outro lado, algumas amostras positivas para o HPV não puderam ser genotipadas neste trabalho, pois a metodologia utilizada apresentou uma limitação na identificação dos tipos virais em amostras com múltipla infecção. Nestas amostras, o perfil de digestão enzimática é complexo para utilização do algoritmo de genotipagem proposto por Nobre et al21. Uma alternativa seria utilizar, em amostras com múltipla infecção, outras estratégias de genotipagem como o sequenciamento ou PCR com oligonucleotídeos específicos.
O conhecimento não só da frequência da infecção, mas também do tipo de HPV e o entendimento da epidemiologia da infecção genital por este vírus são degraus importantes na construção de estratégias de prevenção de doenças causadas por infecções sexualmente transmissíveis, como o câncer de colo do útero. A identificação de frequência semelhante às encontradas em populações urbanas e indígenas e a caracterização de HPV de alto risco nas comunidades ribeirinhas estudadas, assinala a importância de ações de prevenção de infecções e doenças sexualmente transmissíveis também voltadas para as mulheres ribeirinhas.
CONCLUSÃO
Neste estudo, identificou-se que a infecção por HPV nas comunidades ribeirinhas estudadas foi de 11,4%, onde foram identificados os tipos 6, 54a, 58, 72, 81, 102, além de infecções múltiplas. A frequência de infecção variou de 0% a 33,3%, por comunidade estudada, e foi significativamente maior na comunidade de Tucumanduba. A infecção por HPV mostrou-se associada às mulheres ribeirinhas com idade menor ou igual a 30 anos, cujos esfregaços foram inflamatórios.
REFERÊNCIAS
1 Noronha V, Mello W, Villa L, Brito A, Macedo R, Bisi F, et al. Papilomavírus humano associado a lesões de cérvice uterina. Rev Soc Bras Med Trop. 1999 maio-jun;32(3):235-40. DOI:10.1590/S0037-86821999000300003 [ Links ]
2 Villiers EM, Fauquet C, Broker TR, Bernard HU, Hausena HZ. Classification of papillomaviruses. Virology. 2004 Jun;324(1):17-27. DOI:10.1016/J.VIROL.2004.03.033 [ Links ]
3 Federação Brasileira das Sociedades de Ginecologia e Obstetrícia. Papilomavírus Humano (HPV): diagnóstico e tratamento, elaboração final: 11 de setembro de 2002. Federação Brasileira das Sociedades de Ginecologia e Obstetrícia; 2002.
4 Franco EL, Duarte-Franco E, Ferenczy A. Cervical cancer: epidemiology, prevention and the role of human papillomavirus infection. CMAJ. 2001 Apr;164(7):1017-25. [ Links ]
5 Freitas TP, Carmo BB, Paula FD, Rodrigues LF, Fernandes AP, Fernandes PA. Molecular detection of hpv 16 and 18 in cervical samples of patients from Belo Horizonte, Minas Gerais, Brazil. Rev Inst Med Trop Sao Paulo. 2007 Sep-Oct;49(5):297-301. [ Links ]
6 Rivoire WA, Capp E, Corletae HVE, Silva ISB. Bases biomoleculares da oncogênese cervical. Rev Bras de Cancerol. 2001 abr-jun;47(2):179-84. [ Links ]
7 Velázquez MN, Jiménez-Aranda LS, Sánchez-Alonso P, Santos-López G, Reyes LJ, Vallejo-Ruiz V. Human papillomavirus infection in women from Tlaxcala, Mexico. Braz J Microbiol. 2010 Oct;41(3):749-56. DOI:10.1590/S1517-83822010000300027 [ Links ]
8 Brown CR, Leon ML, Muríoz K, Fagioni A, Amador LG, Frain B, et al. Human papillomavirus infection and its association with cervical dysplasia in Ecuadorian women attending a private cancer screening clinic. Braz J Med Biol Res. 2009 Jul;42(7):629-36. [ Links ]
9 Torres LM, Páez M, Insaurralde A, Rodriguez MI, Castro A, Kasamatsu E. Detection of high risk human papillomavirus cervical infections by the hybrid capture in Asunción, Paraguay. Braz J Infect Dis. 2009 Jun;13(3):203-6. DOI:10.1590/S1413-86702009000300009 [ Links ]
10 Ministério da Saúde (BR). Secretaria de Atenção à Saúde. Instituto Nacional do Câncer. Coordenação de Prevenção e Vigilância de Câncer. Falando sobre câncer de colo do útero. Rio de Janeiro: INCA; 2002.
11 Bosch FX, Lorincz A, Muíoz N, Meijer CJ, Shah KV. The causal relation between human papillomavirus and cervical cancer. J Clin Pathol. 2002 Apr;55(4):244-65. [ Links ]
12 Koutsky LA, Galoway DA, Holmes KK. Epidemiology of genital human papillomavirus infection. Epidemiol Rev. 1988;10(1):122-63. [ Links ]
13 Nonnenmacher B, Breitenbach V, Villa LL, Prolla JC, Bozzetti MC. Identificação do papilomavírus humano por biologia molecular em mulheres assintomáticas. Rev Saude Publica. 2002;36(1):95-100. DOI:10.1590/S0034-89102002000100015 [ Links ]
14 Rama CH, Syrjânen K, Derchain SFM, Aldrighi JM, Gontijo RC, Sarian LOZ, et al. Prevalência do HPV em mulheres rastreadas para o câncer cervical. Rev Saude Publica. 2008;42(1):123-30. DOI:10.1590/S0034-89102008000100016 [ Links ]
15 Silva TT, Guimarães ML, Barbosa MIC, Pinheiro MFG, Maia AF. Identificação de tipos de papilomavírus e de outros fatores de risco para neoplasia intra-epitelial cervical. Rev Bras Ginecol Obst. 2006 maio;28(5):285-91.
16 Rosa MI, Medeiros LR, Rosa DD, Bozzeti MC, Silva FR, Silva BR. Papilomavírus humano e neoplasia cervical. Cad Saude Publica. 2009 maio;25(5):953-64. DOI:10.1590/S0102-311X2009000500002 [ Links ]
17 Ministério da Saúde (BR). Secretaria de Atenção à Saúde. Instituto Nacional do Câncer. Coordenação de Prevenção e Vigilância de Câncer. Estimativas 2008: incidência de câncer no Brasil. Rio de Janeiro: INCA; 2007.
18 Instituto Brasileiro de Geografia e Estatística. Cidades 2009. Rio de Janeiro: IBGE; 2009.
19 Manos MM, Ting Y, Wright DK, Lewis AJ, Broker TR, Wolinsky SM. Use of polymerase chain reaction amplification for the detection of genital human papillomaviruses. Cancer Cells. 1989;7:209-14.
20 Greer CE, Peterson SL, Kiviat NB, Manos MM. PCR amplification from paraffin-embedded tissues. Effects of fixative and fixation time. Am J Clin Pathol. 1991;95:117-24. [ Links ]
21 Nobre RJ, Almeida LP, Martins TC. Complete genotyping of mucosal human papillomavirus using a restriction fragment length polymorphism analysis and an original typing algorithm. J Clinic Virol. 2008 May;42(1):13-21. [ Links ]
22 Ayres M, Ayres Junior M, Ayres DL, Santos AA. 2007. BIOESTAT - 5.0. Aplicações estatísticas nas áreas das ciências bio-médicas. Belém: Ong Mamiraua; 2007.
23 Walboomers JMM, Jacobs MV, Manos MM, Bosch FX, Kummer JA, Shah KV, et al. Human papillomavirus is a necessary cause of invasive cervical cancer world wide. J Pathol. 1999 Sep;189(1):12-9. [ Links ]
24 Bauer HM, Ting Y, Greer CE, Chambers JC, Tashiro CJ, Chimera J, et al. Genital Human Papillomavirus Infection in Female University Students as Determined by a PCR-Based Method. JAMA. 1991 Jan;265(4):472-7. [ Links ]
25 Hildesheim A, Gravitt PE, Schiffman MH, Kurman RJ, Barnes W, Jones S, et al. Determinants of genital HPV infection in low-income women in Washington, DC. Sex Transm Dis. 1993 Sep-Oct;20(5):279-85. [ Links ]
26 Silva KC, Rosa MLG, Moyse N, Afonso LA, Oliveira LHS, Cavalcanti SMB. Risk factors associated with human papillomavirus infection in two populations from Rio de Janeiro, Brazil. Mem Inst Oswaldo Cruz. 2009 Sep;104(6):885-91. DOI:10.1590/S0074-02762009000600011 [ Links ]
27 Brito EB, Martins SJ, Menezes RC. Human papillomaviruses in Amerindian women from Brazilian Amazonia. Epidemiol Infect. 2002 Jun;128(3):485-9. [ Links ]
28 Sanjose S, Almirall R, Lloveras B, Font R, Diaz M, Muroz N, et al. Cervical human papillomavirus infection in the female population in Barcelona, Spain. Sex Transm Dis. 2003 Oct;30(10):788-93. [ Links ]
29 Josefsson AM, Magnusson PK, Ylitalo N, Sorensen P, Qwarforth-Tubbin P, Andersen PK, et al. Viral load of human papilloma virus 16 as a determinant for development of cervical carcinoma in situ: a nested casecontrol study. Lancet. 2000 Jun;355(9222):2189-93. [ Links ]
30 Oh K, Ju H, Franceschi S, Quint W, Shin H. Acquisition of new infection and clearance of type-specific human papillomavirus infections in female students in Busan, South Korea: a follow-up study. BMC Infect Dis. 2008;8(13):1-6. [ Links ]
31 Eluf-Neto J, Nascimento CM. Cervical cancer in Latin America. Semin Oncol. 2001 Apr;28(2):188-97. [ Links ]
32 Schiffmann MH, Brinton LA. The epidemiology of cervical carcinogenesis. Cancer. 1995 Nov;76(10 Suppl):1888-901. [ Links ]
33 Bae JH, Lee SJ, Kim CJ, Hur SY, Park YG, Lee WC. Human papillomavirus (HPV) type distribution in Korean women: a meta-Analysis. J Microbiol Biotechnol. 2008 Apr;18(4):788-94. [ Links ]
34 Asato T, Maehama T, Nagai Y, Kanazawa K, Uezato H, Kariva K. A large case-control study of cervical cancer risk associated with human papillomavirus infection in Japan, by nucleotide sequencing-based genotyping. J Infect Dis. 2004 May;189(10):1829-32. [ Links ]
35 Melo A, Montenegro S, Hooper T, Capurro I, Roa JC, Roa I. Tipificación del virus papiloma humano (VPH) en lesiones preneoplásicas y carcinoma del cuello uterino en mujeres de la IX Región-Chile. Rev Med Chile. 2003;131(12):1382-90. DOI:10.4067/S0034-98872003001200004 [ Links ]
36 Rabelo-Santos SH, Zeferino L, Villa LL, Sobrinho JP, Amaral RG, Magalhães AV. Human papillomavirus prevalence among women with cervical intraepithelial neoplasia III and invasive cervical cancer from Goiânia, Brazil. Mem Inst Oswaldo Cruz. 2003 Mar;98(2):181-4. DOI:10.1590/S0074-02762003000200003 [ Links ]
37 Camara GNL, Cerqueira DM, Oliveira APG, Silva EO, Carvalho LGS, Martins CRF. Prevalence of human papillomavirus types in women with pre-neoplastic and neoplastic cervical lesions in the Federal District of Brazil. Mem Inst Oswaldo Cruz. 2003 Oct;98(7):879-83. [ Links ]
38 Lorenzato F, Ho L, Terry G, Singer A, Santos LC, Lucena BR, et al. The use of human papillomavirus typing in detection of cervical neoplasia in Recife (Brazil). Intern J Gynecol Cancer. 2000 Mar;10(2):143-50. [ Links ]
39 Brestovac B, Harnett GB, Smith DW, Frost F, Shellam GR. Multiplex nested PCR (MNP) assay for the detection of 15 high risk genotypes of human papillomavirus. J Clin Virol. 2005 Jun;33(2):116- 22. DOI:10.1016/J.JCV.2004.10.011 [ Links ]
40 Matos E, Loria D, Amestoy GM, Herrera L, Prince MA, Moreno J, et al. Prevalence of human papillomavirus infection among women in Concórdia, Argentina: a population-based study. Sex Transm Dis. 2003 Aug;30(8):593-9. [ Links ]
41 Giuliano AR, Papenfuss MR, Denman CA, Zapien JG, Abrahamsen M, Hunter JB. Human papillomavirus prevalence at the USA- Mexico Borderamong women 40 years of age and older. Int J STD AIDS. 2005 Mar;16(3):247-51. [ Links ]
42 Herrero R, Hildesheim A, Bratti C, Sherman ME, Hutchinson M, Morales J, et al. Population based study of hpv infection and cervical neoplasia in rural Costa Rica. J Natl Cancer Inst. 2000 Mar;92(6):464-74. [ Links ]
 Correspondência / Correspondence/ Correspondencia:
Correspondência / Correspondence/ Correspondencia:
Maísa Silva de Sousa
Laboratório de Biologia Molecular e Celular,
Núcleo de Medicina Tropical,
Universidade Federal do Pará
Av Generalíssimo Deodoro.
Bairro: Umarizal
CEP:66055-240
Belém-Pará-Brasi
Tel./Fax: (91)3241-4681
E-mail:maisasousa@ufpa.br
Recebido em / Received / Recibido en: 11/6/2010
Aceito em / Accepted / Aceito en: 9/8/2010










 texto em
texto em