Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Informe Epidemiológico do Sus
versão impressa ISSN 0104-1673
Inf. Epidemiol. Sus v.8 n.4 Brasília dez. 1999
http://dx.doi.org/10.5123/S0104-16731999000400003
Reforma do setor saúde e controle da tuberculose no Brasil
Health sector reform and tuberculosis control in Brazil
Antonio Ruffino-NettoI; Ana Maria de Azevedo Figueiredo de SouzaII
ISecretaria de Políticas de Saúde/Ministério da Saúde
IIAgência Nacional de Vigilância Sanitária/Ministério da Saúde
RESUMO
Este documento apresenta um sumário da situação epidemiológica da tuberculose no Brasil, seu histórico, informações gerais sobre a Reforma do Setor Saúde e suas conseqüências no controle da endemia e as propostas atuais do Ministério da Saúde com respeito ao tema.
Palavras-Chave: Tuberculose; Reforma Setor Saúde; Epidemiologia.
SUMMARY
This paper presents a summary of the epidemiological situation of tuberculosis in Brazil, its history, general information about Health Sector reforms and its consequences on the control of the endemy and nowadays proposals of the Brazilian Ministry of Health.
Key Words: Tuberculosis; Health Sector Reform; Epidemiology.
A Tuberculose no Brasil
A estimativa da Organização Mundial da Saúde (OMS) de incidência de casos novos para o Brasil, que ocupa o 10o lugar no "ranking" dos 22 países onde se supõe estejam albergados 80% dos casos mundiais, é de 129.000.1
Destes, 85.000 são notificados pelo Sistema de Vigilância, representando apenas 66% dos casos.
Várias causas poderiam ser apontadas por essa situação epidemiológica grave no Brasil e em outros países. Deve-se ressaltar de início, que um mito foi criado pelo qual a tuberculose seria um doença do passado e, portanto, estaria sob controle ou já controlada. Daí decorreu toda uma postura dos serviços de saúde, dos profissionais da área e inclusive do aparelho formador de Recursos Humanos em pensar pouco na magnitude e no encaminhamento das soluções para o controle da doença.
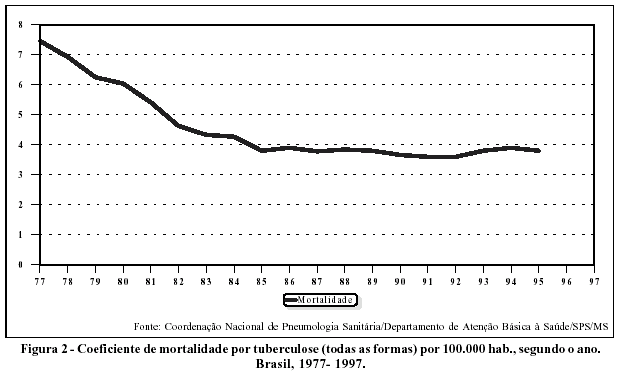
Na Tabela 1 e Figuras 1 e 2 são apresentados os coeficientes de incidência e de mortalidade por tuberculose (por 100.000 habitantes) no período de 1977 a 1997.
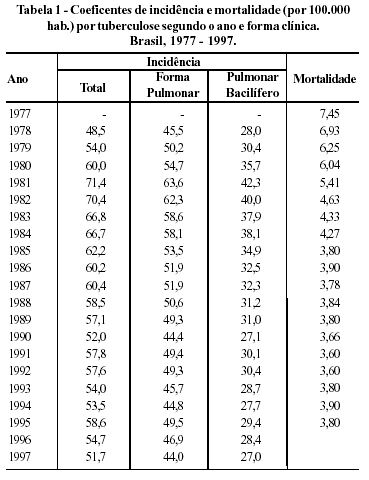
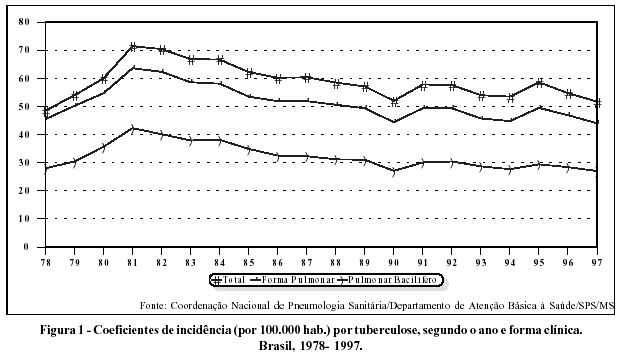
Num primeiro instante, chama a atenção a elevação dos coeficientes de notificação no período 1978/1981. Em seguida, há um declínio constante em todo o período, com ligeiras flutuações. Estaria este aumento de notificação em 1981 associado com o convênio Instituto Nacional de Assistência Médica e Previdência Social/Ministério da Saúde/Secretaria Estadual de Saúde (INAMPS/MS/SES) que transferiu a execução dos programas de controle da tuberculose para as Secretarias Estaduais de Saúde? É uma hipótese, contudo pouco provável, pois, a partir de então, os coeficientes de notificações vão declinando constantemente.
Como entender esse declínio no período 1981/1997? Melhoria da situação epidemiológica no país? É outra hipótese, contudo, também com pouquíssima probabilidade de ser verdadeira.
Durante estudos de revacinação de escolares na cidade de Salvador, Bahia, trabalhando com amostragem da população desses escolares (embora amostragem apresente evidências de "bias"), bolsões de escolares mostraram prevalência de infecção tuberculosa que permitiram estimar o risco de infecção em valores da ordem de 2,5%.2 Para riscos tão elevados (embora em bolsões) seria pouco provável tão rápido declínio da doença.
A própria mortalidade pela enfermidade (Tabela 1 Figura 2) mostra que a situação epidemiológica não teria sido tão favorável desta maneira.
Assim, o declínio na incidência de notificações parece que seria melhor explicado por aspectos operacionais (baixa procura de casos como veremos adiante) de que por razões epidemiológicas.
No período 1977/1982, o coeficiente de incidência aumentou e o coeficiente de mortalidade caiu. Portanto, o coeficiente de letalidade deveria ter sofrido grande declínio (uma vez que coeficiente de letalidade = coeficiente de mortalidade dividido pelo coeficiente de incidência). Como no período que se segue (1982/1995) a letalidade permanece constante (Tabela 2 e Figura 3), provavelmente também este seria seu comportamento no período anterior. Neste caso, a hipótese mais provável é que o coeficiente de mortalidade estaria subnotificado no período anterior, ou seja, entre 1977/1981.
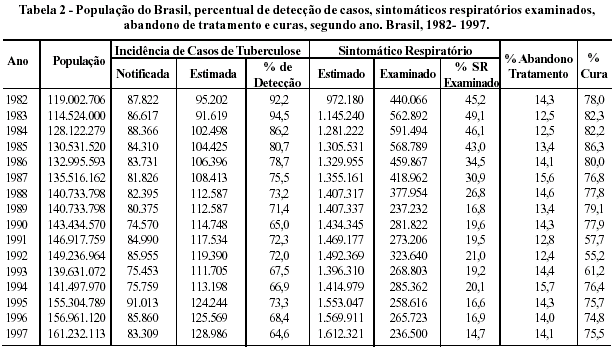
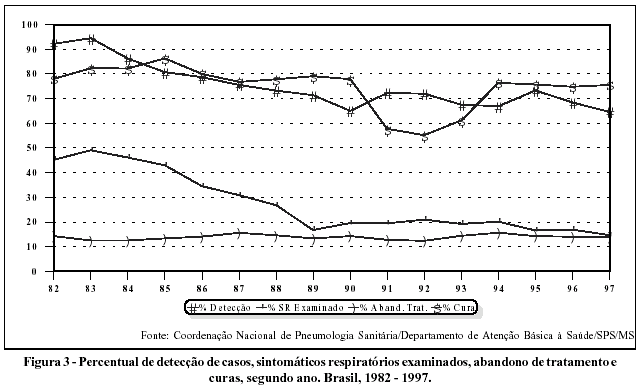
Na Tabela 2 e no Gráfico 3 são apresentados os percentuais de detecção dos casos, sintomáticos respiratórios examinados, abandono do tratamento, curas e letalidade.
No período todo, há um percentual de detecção de casos que se inicia com 92% em 1982 e cai progressivamente até 64% em 1997 com flutuações para baixo em 1989/1990.
Em 1990 foi extinta a Campanha Nacional de Combate à Tuberculose. Mas por que durante todo o período houve essa queda constante? Teria a vigilância piorado gradativa e constantemente para aumentar a discrepância entre o observado e esperado de casos novos? Ou ocorreu que valores esperados foram superestimados? Embora as duas hipóteses sejam plausíveis, o mais provável é que a procura de casos tenha diminuído. Tal hipótese é corroborada ao se verificar o número de sintomáticos respiratórios (SR) examinados no período. O percentual de SR examinados em relação ao esperado caiu de 45%, em 1982, para 14%, em 1996. Mesmo que tal indicador seja tido como vulnerável pela própria Coordenação Nacional de Pneumologia Sanitária-CNPS, devido à qualidade do seu preenchimento e coleta desses dados, ele evidencia que, mesmo com dados provavelmente incorretos, a procura de casos de tuberculose está baixa, haja vista que, para um total de 160 milhões de habitantes, foram feitos apenas cerca de 300.000 baciloscopias diagnósticas no ano de 1997. Se fossemos fazer duas baciloscopias para diagnóstico para cada sintomático respiratório (e supondo 1% da população geral nesta categoria) teríamos estimados: 1.600.000 sintomáticos respiratórios e, portanto, 3.200.000 baciloscopias diagnósticas.
Lembrando que o Peru, para uma população de 23 milhões de habitantes, faz 1.400.000 baciloscopias diagnósticas, cabe observar que estamos em uma situação muito longe para falar que esgotamos os recursos diagnósticos. Se é verdade que o número estimado de casos poderá estar superestimado, mais verdadeiro ainda será supor que o número de casos observados está muito aquém do desejado.
Por que esse baixo percentual de detecção? Por que não se procura mais tuberculose? A crença geral das pessoas é que a tuberculose é doença do passado. Teria sido esta também a crença dos médicos? Secretarias Municipais e Estaduais de Saúde? Das Universidades do país? E do próprio Ministério da Saúde? É difícil responder esta questão e principalmente refutar à hipótese embutida que ela contém.
As diferentes políticas de saúde no período parecem não ter causado impacto algum na procura de casos, assim como no percentual de abandono, como veremos a seguir.
Nestes últimos 20 anos, observa-se que o percentual de abandono do tratamento manteve-se sempre em níveis elevados, mais ou menos estável, ao redor de 14%. Vale ressaltar que isto é uma média nacional, em que estes valores variam muito atingido valores da ordem de 30, 40% de um local para outro. É esperança que este nível venha agora se modificar com o tratamento supervisionado.
Embora para a OMS o tratamento supervisionado seja uma proposta inovadora, deve-se ressaltar, que a antiga Fundação de Serviço Especial de Saúde Pública (SESP) do Brasil já utilizava o tratamento supervisionado na década de 60. O tratamento supervisionado era efetuado pela enfermagem, em unidades de todos os níveis de complexidade da SESP. Esta estratégia se iniciou em 1962, e conseguiu cobrir todas as unidades da Fundação em 1981. Deve-se assinalar que a cobertura dos serviços de saúde do SESP se restringia à uma parte do Brasil (principalmente nas Regiões Norte e Nordeste). No período de 1974 a 1978, foram tratados 16.426 pacientes com tuberculose obtendo-se os seguintes percentuais: 81% de cura, 9% de abandono e 4,7% de óbitos.3,4
O percentual de curas sofreu flutuações com tendência geral decrescente.
A desestruturação da Campanha Nacional contra a Tuberculose-CNCT interferiu seriamente no percentual de curas, especificamente nos anos de 1991 e 1992, embora apresentasse anteriormente um declínio. Durante todo esse período, somente em 1985 o percentual de curas atingiu o valor de 86,3%.
A seguir, apresentaremos algumas informações sobre a Reforma do Setor Saúde e suas implicações sobre as atividades de controle da tuberculose.
A Reforma do Setor Saúde
A conformação do Sistema de Saúde brasileiro, dinâmica em sua essência, está consubstanciada no modelo de desenvolvimento político e econômico determinado ao país. Em vários momentos desse século que se finda, verificamos a ocorrência de proposições de execução de "projetos de reforma" para o setor de saúde, que ocorreram em função de pressões e interesses de classes sociais ou categorias profissionais.
Nas últimas quatro décadas, entretanto, o país experimenta transformações políticas importantes que repercutirão e culminarão na elaboração de um projeto de reforma para o Sistema de Saúde, ora em implementação, que representa, sem dúvida, a iniciativa mais concreta de mudança no aparato estatal, no sentido de garantir direitos de cidadania incorporados na Constituição de 1988.
Com o objetivo de delinear, de forma cronológica e resumida, os marcos mais importantes dessas mudanças, optamos por dividi-las, cronologicamente, em três fases que possibilitarão o entendimento do Sistema de Saúde Brasileiro no momento atual.5
Fase 1 - O sistema de saúde até os anos 60
Objetivando dar respostas ao desenvolvimento econômico capitalista ocorrido no Brasil ao longo do século, identificamos nas primeiras três décadas, o delineamento institucional do sistema de saúde, que vai se manter praticamente inalterado até os anos 70.
A necessidade de estabelecer políticas que propiciassem condições sanitárias mínimas e indispensáveis, não só às relações comerciais com o exterior como também para atrair mão-de-obra imigrante, fundamental para a constituição do mercado de trabalho, desencadeou, em 1904, uma ampla reforma dos serviços sanitários, efetuada por Oswaldo Cruz, que conferiu e centralizou à Diretoria Geral de Saúde Pública - DGSP, grande soma de atribuições, reforçando, sobremaneira, a participação do governo da União na área da Saúde. O saneamento das cidades portuárias e outros núcleos urbanos importantes e o desencadeamento de campanhas sanitárias para controle de doenças pestilenciais são os marcos das ações de saúde pública. No seu conjunto, essas ações não ultrapassam os limites de soluções imediatistas a agudos problemas que, de uma forma ou de outra, poderiam vir a comprometer o desenvolvimento da economia cafeeira.
A atenção médica não é uma prioridade do governo da União. O regulamento deste órgão determina que "Os socorros médicos e de higiene prestados pela DGSP aos Estados terão sempre caráter excepcional e serão motivados unicamente pelo caso de calamidade pública".
Na década de 20, a saúde pública cresce como questão social, com o auge da economia cafeeira. A partir de então, as medidas de saúde pública vão se caracterizar pela tentativa de extensão de seus serviços por todo o país.
Em 1923, outra proposta de reforma, chamada de "Reforma Carlos Chagas", tenta ampliar o atendimento à saúde por parte do governo da União, nas seguintes áreas: a) assistência médica (pronto-socorro, postos de saúde rurais, fiscalização das Santas Casa, etc.); b) Assistência materno-infantil; c) Educação sanitária e higiene industrial; d) Fiscalização de alimentos, e laboratórios e do exercício da medicina; e) orientação alimentar.
Paralelamente, neste mesmo ano, serão criadas, pela Lei no 4.682 - conhecida como Lei Elói Chaves - as Caixas de Aposentadorias e Pensões (CAPS) que vão se constituir no embrião da seguridade social no Brasil, com forte controle por parte do governo, que também participava do seu financiamento juntamente com as empresas e trabalhadores. Seriam organizadas por empresas e deveriam ofertar aos trabalhadores os seguintes benefícios: a) assistência médica curativa e fornecimento de medicamentos; b) aposentadoria por tempo de serviço, velhice e invalidez; c) pensões para os dependentes e; d) auxílio pecuniário para funeral. A industrialização crescente produz seus resultados característicos, acelerando a urbanização e ampliando a massa de trabalhadores em precárias condições de higiene e saúde, fazendo com que novas exigências pressionem a ampliação e efetivação das políticas sociais.
O delineamento de uma política de saúde no Brasil pode, a partir de então, ser identificada, organizada em dois setores, o de saúde pública e o da medicina previdenciária, presente nas próximas décadas. O Estado ficará responsável pela execução de ações de "saúde pública" à população em geral, e as ações de assistência médica serão garantidas somente aos trabalhadores formalmente reconhecidos pelo mercado e beneficiários das CAPS.
O setor de Saúde Pública experimentou na década de 30 uma centralização da política de saúde pelo Estado Nacional, coordenado pelo Departamento Nacional de Saúde e Assistência Social, subordinado ao Ministério da Educação e Saúde (criado em 1930), com forte poder sobre os Departamentos Estaduais de Saúde. As campanhas sanitárias foram elementos importantes no processo de centralização, como respostas às crises sanitárias oriundas da falta de uma estrutura de saúde capaz de atender necessidades básicas da população. A partir de então, foram organizados nos estados os serviços especiais de combate à tuberculose e à lepra além de hospitais e laboratórios de saúde pública.
Nos início dos anos 40, por razões de ordem estratégica vinculadas à produção de borracha na Amazônia e de manganês no vale do Rio Doce, seria criado o Serviço Especial de Saúde Pública - SESP, sob o patrocínio técnico e financeiro da Fundação Rockefeller, visando oferecer assistência aos trabalhadores desse setor.
Em 1953, em mais uma reforma promovida pelo governo da União,foi criado o Ministério da Saúde, incorporando o Departamento Nacional de Saúde e a ele subordinados os Serviços Nacionais de Tuberculose, de Peste, de Malária, de Lepra, de Câncer, e de Doenças Mentais. Este departamento incorporou também o Departamento Nacional da Criança, os serviços nacionais de Educação Sanitária, de Fiscalização da Medicina, de Bioestatística e o de Biometria Médica.
Nesta década de 50 ocorreu a expansão dos serviços do SESP, já sem a participação da Fundação Rockefeller, passando a ofertar serviços em outras regiões do país, e ao mesmo tempo, aumentando o espectro de suas atividades: assistência médica, educação sanitária, saneamento, combate à malária, controle de doenças transmissíveis e pesquisas em medicina "tropical".
Em 1956, foi criado o Departamento Nacional de Endemias Rurais - DNERu, para atuar " nos pontos críticos das vias principais de transporte que possuam fatores evidentes de desenvolvimento econômico (facilidade de energia, transporte, fertilidade do solo, riqueza mineral, abundância de mão de obra, etc.) entravados pela falta de condições sanitárias do meio", que centralizou todos os serviços especiais de combate às endemias. Assim, os elementos fundamentais de institucionalização do Ministério da Saúde são as Campanhas e a Centralização.
A medicina previdênciária, atribuída às CAPS, a partir de 30, e aos Institutos de Aposentadorias e Pensões - IAPS, consusbstanciada pela legislação trabalhista, se conformará em aparelhos de serviços centralmente controlados e pretendendo estender ao conjunto dos assalariados urbanos os benefícios da previdência. Foram organizados por "categorias profissionais", constituindo-se como "autarquias governamentais", significando um maior controle do estado sobre o sistema. A extensão de cobertura da medicina previdenciária seria, entretanto, evidenciada somente no final dos anos 50 e início dos anos 60, com a implantação de diversos serviços de atenção médica (ambulatórios e hospitais), principalmente nas capitais e grandes centros urbanos. A forma pela qual foi realizada a expansão de cobertura da assistência médica se caracterizou pela compra e contratação de serviços privados, modalidade essa que irá prevalecer nos anos subseqüentes.
Em 1967, estando o Brasil sob gestão do regime militar, outra alteração de monta ocorreu na estrutura da previdência social, com a unificação dos IAPs, criando-se então o Instituto Nacional de Previdência Social - INPS, que centralizaria a gestão da oferta de benefícios, entre eles a assistência médica, a todos os trabalhadores formalmente vinculados ao mercado de trabalho. Nesse período, o contigente da população urbana e rural ainda não beneficiária da previdência é maioria e, por isso, não tem assegurada nenhuma garantia de atenção médica por parte do Estado, sendo atendida em serviços públicos municipais ou estaduais precários ou como "indigente" em instituições filantrópicas.
Nesta primeira fase, o que se constata é a clara dicotomia entre a saúde pública responsável pelos "problemas sanitários", sob responsabilidade estatal e realizada aos moldes de campanhas centralizadas, e da prática médica realizada com ênfase na assistência individual, curativa, ofertada de forma oficial somente ao conjunto da população inserida no mercado de trabalho formal.
Fase 2 - Anos 70 e 80
A partir do final dos anos 60, evidenciou-se no Brasil um movimento crescente de urbanização em decorrência de mudanças na estrutura de exploração agrária. Um grande contigente da população passa a viver nas periferias das grandes metrópoles, sem estar inserida no mercado de trabalho formal e, conseqüentemente, sem usufruir da assistência médica previdenciária.
Como consequência, observa-se uma mudança no quadro nosológico brasileiro. Ao lado das doenças infecto contagiosas, características das sociedades pobres e atrasadas, passam a predominar também as doenças crônico-degenerativas, características das sociedades industrializadas. Endemias antes rurais tornam-se urbanas. Algumas, como a doenças de Chagas, esquistossomose, malária e leishmaniose ainda permanecem como problema de saúde pública; e a meningite meningocóccica assume caráter epidêmico. Este quadro reflete diretamente um aumento na demanda por assistência médica, que não é garantida pelo aparelho estatal.
Os governos municipais, principalmente dos grandes centros urbanos, pressionados por essa demanda, começam a estruturar serviços de saúde municipais para atendê-la, sem, entretanto, receberem cooperação financeira dos outros níveis de governo (estaduais e federal).
A política nacional de saúde levada a efeito pelo governo federal na década de 70, tendo priorizado, no âmbito da assistência médica previdenciária, a expansão dos serviços através da contratação de serviços médicos privados, passa a viver a ameaça da estabilidade financeira do seu sistema previdenciário pelos consumos de recursos em quantidades sempre crescentes, sem um aparato de efetivo controle e avaliação.
Em 1975, o governo federal, na tentativa de reordenar o modelo de atenção à saúde e equacionar os problemas enfrentados pelo setor, promulgou a Lei no 6.229, que estabelece as diretrizes para a organização do "Sistema Nacional de Saúde", definindo atribuições para cada um dos setores institucionais componentes do sistema. Por esta lei, aos municípios fica a responsabilidade de "manter os serviços de saúde de interesse da população local, especialmente os de pronto-socorro".
O Ministério da Saúde lança, em 1976, dois grandes programas - O Programa Nacional de Alimentação e Nutrição, PRONAN, e o Programa de Interiorização das Ações de Saúde e Saneamento, PIASS - ambos destinados à implementação de ações de saúde nas regiões mais carentes do país visando à melhoria de suas condições sanitárias. Ressalte-se que, para o segundo programa, pela primeira vez estão previstos recursos da Previdência Social em seu financiamento, que serão destinados à parcela da população não beneficiária.
O Ministério da Previdência e Assistência Social, visando à racionalização dos gastos com assistência médica, reestrutura o seu aparato de gestão e prestação de serviços, criando, em 1977, o Instituto Nacional de Assistência Médica da Previdência Social - INAMPS.
No começo dos anos 80, o panorama da assistência à saúde no país ainda é muito excludente. A população de baixa renda não beneficiária da previdência não tem acesso fácil aos serviços de saúde, principalmente à assistência médico-hospitalar, e começam a surgir movimentos populares que reivindicam melhores condições de saúde. Como resposta à essa pressão, o que se observa é uma expansão dos serviços municipais de saúde, que, entretanto, em função de um modelo de arrecadação tributária excessivamente centralizado na esfera federal, não dispõem de recursos suficientes para garantirem a prestação desses serviços.
O País vive nessa década um momento de "abertura política", com ampliação do espaço para reivindicações populares. Na área da saúde, ganha corpo um movimento nacional que será conhecido como "movimento da reforma sanitária", que congrega os diversos atores sociais (governos municipais, escolas de saúde pública, entidades civis, etc.) atuantes no setor, que denunciam as más condições de saúde e as dificuldades de acesso aos serviços, propondo uma nova "Reforma Sanitária" para o país e apontando para a criação de um "Sistema Único de Saúde, que garantisse atenção à saúde de toda a população de forma universal.
A pressão exercida nacionalmente por esse movimento desencadeou, em âmbito federal, um processo de articulação do Ministério da Saúde com o INAMPS, que veio a culminar com a edição, em 1983, de um projeto denominado "Ações Integradas de Saúde", que estabelece os princípios mínimos que deveriam nortear a integração das ações de assistência à saúde ofertadas pelo dois órgãos e prevê o estabelecimento de "convênios" com os governos estaduais e municipais para possibilitar a transferência de recursos financeiros para custeio da assistência já ofertada de forma universal à população, por essas esferas de governo. A partir de 1984, os convênios são efetivados.
Em 1986, é realizada a VIII Conferência Nacional de Saúde, que aprova os princípios da Reforma Sanitária Brasileira e propõe a inclusão destes na futura constituição que será elaborada pela Assembléia Nacional Constituinte, eleita no mesmo ano. No conjunto desses princípios destacam-se: a) o reconhecimento do direito à saúde para todos os cidadãos e; b) a organização do sistema de saúde como um Sistema Único de Saúde, com gestão descentralizada pelos municípios. A denominação "Sistema Único" é referendada, com o objetivo de unificar no âmbito do governo federal a histórica dicotomia na gestão da saúde, dividida entre os Ministérios da Saúde e da Previdência Social e buscar a integração entre as ações de saúde pública e de assistência médica.
Em 1987, em continuidade ao processo de articulação e integração entre o INAMPS e o Ministério da Saúde e, no reconhecimento das deliberações da conferência de saúde referida no parágrafo anterior, o governo federal publica o Decreto no 94.657, que institui o "Sistema Unificado e Descentralizado de Saúde - SUDS", que representou um avanço no sentido da criação do Sistema Único de Saúde, que ocorrerá com a publicação da Constituição, em 1998. Com este instrumento jurídico, as secretarias estaduais de saúde começaram, de forma progressiva, a assumir a gestão da assistência à saúde em seus estados, passando a ofertar os serviços de forma universalizada, garantindo então o acesso de toda a população.
Em 1988, é publicada a nova Constituição Brasileira que, na seção "Da Saúde", ressalta alguns aspectos fundamentais: a) O direito à saúde como direito de cidadania e como dever do Estado garantir o acesso universal e igualitário; b) A caracterização das ações e serviços de saúde como de relevância pública; c) A criação de um Sistema Único de Saúde organizado segundo as diretrizes de descentralização com comando único em cada esfera de governo, da atenção integral e da participação da comunidade.
Esta segunda fase, com evidente expansão da cobertura assistencial já a partir dos anos 80, tem com o advento do SUS a universalização do acesso ao sistema de saúde, que será cada vez mais descentralizado na sua operacionalidade, embora ainda com mecanismos de financiamento centralizado. A dicotomia do sistema apontada ao final da fase anterior persiste, estando as ações antes configuradas como de "saúde pública" afastadas das prioridades do processo de reorganização que o sistema de saúde vivencia com a descentralização.
Fase 3 - Anos 90
A década de 90 será caracterizada pelo processo de implementação do Sistema Único de Saúde. Em 1990, serão promulgadas as Leis no 8.080 e no 8.142, que regulamentam e dão conformidade ao arcabouço jurídico do SUS. Estas leis estabeleceram os princípios de organização, estruturação, gestão e financiamento do SUS.
Entre os princípios destacam-se: a) a universalidade de acesso aos serviços de saúde; b) a integralidade da assistência, entendida como integração das ações preventivas e curativas, individuais e coletivas; c) a eqüidade na oferta e acesso; d) resolutividade; e) descentralização política e administrativa, com direção única em cada esfera de governo; f) conjugação dos recursos financeiros, tecnológicos, materiais e humanos da União, dos Estados, do Distrito Federal e dos Municípios para organização e prestação dos serviços de saúde; e g) participação da comunidade na gestão.
No âmbito do governo federal, ocorreram mudanças estruturais significativas no sentido de adequar a estrutura gerencial do Ministério da Saúde para as novas funções que serão a de coordenar a implementação do SUS. Gradativamente ele incoorpora as atribuições do INAMPS, que é extinto em 1993. Iniciam-se também a discussão e o estabelecimento de políticas que orientem o processo de descentralização da gestão e dos recursos financeiros para os municípios . No Brasil esse processo ficou conhecido com a "Municipalização da Saúde".
O caminho delineado para a implementação dessa nova conformação para o sistema de saúde tem sido o da gestão pactuada entre as três esferas de governos: federal, estadual e municipal. Foram as denominadas "Normas Operacionais Básicas - NOB", pactuadas entre os gestores, os instrumentos de implementação das novas atribuições e responsabilidades, com estabelecimento de parâmetros regulamentadores.
Os municípios, a partir de 1994, vêm assumindo progressivamente a responsabilidade pela gestão e prestação dos serviços de saúde, e os governos estaduais e da União participam do seu financiamento, com transferências financeiras regulares.
Atualmente, 96 % dos 5.600 municípios brasileiros já estão habilitados como gestores e se responsabilizam pela gestão da chamada "Atenção Básica à Saúde", caracterizada por ações de baixa complexidade, tanto assistenciais como as de saúde pública. Em outra modalidade de gestão, 10% dos municípios são responsáveis pelo gerenciamento pleno da atenção à saúde.
A função gerencial do Ministério da Saúde vem progressivamente se modificando, tranformando-se no órgão Coordenador Nacional do SUS. O desenvolvimento de sistemas de informação nacionais possibilitam o acompanhamento e a elaboração de políticas que buscam melhorar a eqüidade na distribuição dos recursos às diversas regiões do país.
A participação da sociedade na gestão do Sistema de Saúde também é um fator expressivo e tem sido cada vez mais estimulada. A legislação determina a organização dos Conselhos de Saúde, em níveis nacional, estaduais e municipais, sendo no âmbito do município, um pré-requisito para sua habilitação como gestor. As Conferências de Saúde que acontecem com periodicidade quadrienal, em todas as três instâncias gestoras, deliberam diretrizes gerais norteadoras para o Sistema de Saúde.
Nesta fase, o gestor federal em um processo de profunda revisão de dinâmica de trabalho, busca compatibilizar e adequar suas funções e responsabilidades, induzindo possibilidades de aproximação entre a histórica fragmentação, ou dicotomia do sistema. Assim, o grande desafio do SUS com suas diretrizes de universalização, descentralização com integralidade das ações tem sido o de construir pontes capazes de vincular as lógicas do modelo que enfatiza o coletivo, antes separado nas dinâmicas centralizadas próprias das campanhas, à lógica individual inerente à clínica através da qual se organiza a assistência médica. A vigilância dos problemas de saúde requer além do acompanhamento da incidência e prevalência dos agravos, a observação da qualidade das ações, reafirmando a necessidade de mecanismos eficientes de supervisão, acompanhamento e avaliação.
Reforma da Saúde e Controle da Tuberculose
Programa Vertical e Específico
Em 1941 foi criado o Serviço Nacional de Tuberculose que tinha como propósitos:
• estudar o problema da tuberculose: sua magnitude e medidas de controle da doença.
Em 1946, foi criada a Campanha Nacional Contra a Tuberculose, tendo como propósitos:
a) coordenar as atividades do controle da tuberculose;
b) descentralização dos serviços de controle;
c) efetuar abreugrafia em populações selecionadas.
Na década de 60 iniciou-se a utilização efetiva de esquemas terapeuticos. Em 1964 utilização de esquema de 18 meses de duração (estreptomicina+isoniazida+PAS); em 1965, o esquema é reduzido para 12 meses. Em 1962, a Fundação SESP (Serviço Especial de Saúde Pública) introduz o tratamento supervisionado em algumas áreas especiais.
Em 1970, o Serviço Nacional de Tuberculose se transforma na Divisão Nacional de Tuberculose ( DNT) e, em 1976, em Divisão Nacional de Pneumologia Sanitária (DNPS), havendo grande perda da autonomia do serviço e também autonomia financeira.
Integração e Descentralização
O II Plano Nacional de Desenvolvimento de 1975 envolve no seu bojo o controle da tuberculose. O Programa Nacional de Controle da Tuberculose era então financiado pelo Ministério da Saúde, INAMPS e Secretarias Estaduais de Saúde, integrando diferentes níveis governamentais, tendo as seguintes características:
• coordenação e normas únicas em níveis federal e estadual;
• unidades de saúde integradas;
• atividades independentes do especialista no nível ambulatorial;
• esquema terapêutico de curta duração (seis meses);
• medicamentos fornecidos gratuitamente aos doentes descobertos;
• sistema de informação único e ascendente;
• extensão da cobertura vacinal;
• modelo de programação claro e objetivo.
Em 1981, através de convênio INAMPS/Ministério da Saúde/Secretarias Estaduais da Saúde, é transferida a execução do controle da tuberculose para as Secretarias Estaduais. Novas estratégias foram propostas para organização da saúde, tais como AIS (Ações Integradas de Saúde), SUDS (Serviço Único e Descentralizado de Saúde) e, atualmente, o SUS (Sistema Único de Saúde).
Em 1979, o Programa Nacional de Controle da Tuberculose introduz o esquema de tratamento da doença de curta duração, utilizando rifampicina+isoniazida + etambutol.
Em 1981 o Programa tinha as seguintes características:
• normas uniformes em todo país;
• coordenação em níveis federal e estadual;
• sistema de informação único;
• regimes terapêuticos de curta duração em ambulatórios, auto-administrado;
• medicamentos oferecidos gratuitamente para os pacientes pelo governo.
Em 1988, é feita a ratificação da nova Constituição após um regime não democrático, observando-se:
• Unificação do Sistema de Saúde (SUS);
• Recursos Humanos e financeiros deveriam ser gerenciados pelo estado e pelo município;
• Nível federal distribui recursos para estados e municípios.
Em 1990, o programa de controle da doença sofre desestruturação quando o Presidente Fernando Collor de Mello, almejando reduzir gastos e descentralizar a administração para os estados, extinguiu a Campanha Nacional Contra a Tuberculose.6 Essa desestruturação de nível federal, levou a um enfraquecimento das coordenações estaduais, diminuição dos recursos financeiros, diminuição das supervisões do programa, desestruturação geral do prgrama nacional do controle da tuberculose. Todos estes fatos foram associados com uma epidemia de AIDS que se instalou no país.
Nova Fase
Em 1992, tentando-se reerguer o programa, são transferidas a responsabilidade dos treinamentos, monitorização dos tratamentos e campanhas públicas do nível federal para os estados e a assistência aos pacientes, para os municípios.7
Em 1994, é proposto um Plano Emergencial para o país, que apenas foi implementado em 1996, selecionando-se 230 municípios prioritários (cujo critério de prioridade se baseava na situação epidemiológica da doença e interfaces com a AIDS e no tamanho da população) para implementação das atividades de controle da doença. O Plano foi elaborado através de um repasse de recursos financeiros aos municípios, à base de R$100,00 (cem reais) para cada caso estimado de tuberculose que deveria ser descoberto no referido município. O repasse seria operacionalizado através de um convênio entre o município e a Fundação Nacional de Saúde. O convênio estipulava as obrigações/ restrições na aplicação dos recursos.8
Os objetivos deste Plano (quando proposto) seriam, até dezembro de 1998:
a) integrar 100% dos municípios selecionados com ações de diagnóstico e tratamento da tuberculose em pelo menos uma unidade de saúde;
b) implementar diagnóstico bacteriológico da tuberculose, melhorando a rede de laboratórios e a capacitação de recursos humanos;
c) aumentar a cobertura do PCT, integrando 80% dos Centros de Saúde existentes na rede pública às ações de controle da tuberculose;
d) descobrir pelo menos 90% dos casos de tuberculose existentes no país, implementando a busca de casos, identificando os sintomáticos respiratórios em toda primeira consulta nas unidades de saúde;
e) aumentar a efetividade do tratamento. Submetendo 100% dos casos novos diagnosticados ao tratamento padronizado, curando pelo menos 85%, implementando tratamento supervisionado para pacientes com maior risco de abandono;
f) desenvolver ações políticas junto às autoridades de saúde e população para priorizar o controle da doença nos conselhos municipais de saúde.
Este plano causou pouco impacto e não foi adequadamente avaliado, segundo Assessores da OMS e da Organização Panamericana da Saúde (OPAS).9
Novas Perspectivas
Em março de 1998, a imprensa internacional levanta a calamidade da situação epidemiológica da tuberculose no mundo, discutida pela OMS e mostra o Brasil ocupando a décima posição no mundo, como já destacamos anteriormente.
Em 1998, a Coordenação Nacional de Pneumologia Sanitária (CNPS) se vincula à administração direta do MS na Secretaria de Políticas de Saúde, junto do Departamento de Políticas Estratégicas de Saúde (ao lado de outros vinte antigos programas de saúde reorganizados em sua dinâmica operacional), revendo sua estratégia para adequação ao contexto de um sistema de saúde efetivamente descentralizado, mas onde a instância federal cumpre funções específicas de coordenação.
A resolução número 284, do Conselho Nacional de Saúde, de 6/08/98, considerando o "descalabro consentido" em que se encontrava a tuberculose no país, e que o Plano Emergencial (elaborado em 1994), ainda em implementação estava requerendo ajustes e ampliação, e que a situação poderia e deveria ser corrigida com os recursos disponíveis, resolve que a tuberculose era problema prioritário de saúde pública no Brasil (tanto por sua magnitude como pela possibilidade e vantagens de seu controle) e sugere estabelecer estratégias para um novo plano.
Assim, em outubro de 1998, foi lançado o Plano Nacional de Controle da Tuberculose, que teve as seguintes metas:10
a) diagnosticar em três anos (2001), pelo menos 92% dos casos esperados;
b) tratar com sucesso, pelo menos 85% dos casos diagnosticados;
c) reduzir em nove anos (2007), a incidência em pelo menos 50% e a mortalidade em dois terços.
O Plano apresenta as seguintes diretrizes gerais: o Ministério da Saúde é responsável pelo estabelecimento das normas, aquisição e abastecimento de medicamentos, referência laboratorial e de tratamento, coordenação do sistema de informações, apoio aos Estados e Municípios, e articulação intersetorial visando maximizar os resultados de políticas públicas. Reconhece que a condição essencial é a articulação e a complementaridade de ações dos três níveis de gestão do SUS (União, Estados e Municípios); envolvendo obrigatoriamente a participação social e organizações não governamentais; fazer detecção e diagnóstico fundamentalmente através da baciloscopia em todos sintomáticos respiratórios e contatos; disponibilizar tuberculostáticos, incluindo um estoque estratégico; assegurar tratamento supervisionado e vigilância da resistência das drogas. Prover um sistema de informação de acordo com as recomendações da OMS.10
O Plano introduz duas inovações: o tratamento supervisionado e a instituição de um bônus de R$150,00 (cento e cinqüenta reais) e de R$100,00 (cem reais) para cada caso de doente de tuberculose tratado e curado se foi utilizado ou não o tratamento supervisionado, respectivamente.
O repasse desses bônus seriam feitos automaticamente por ocasião da notificação da alta por cura do paciente. Seria suprimida toda e qualquer burocracia de assinaturas de convênios para esses repasses, constituindo assim parte de uma estratégia de implementar a melhoria da gestão local para as ações de controle da endemia, através do repasse complementar de recursos federais.
Foi selecionado pelo menos um município como área de demonstração em cada Estado para deflagrar todo o potencial do Plano.
Assim, o Plano está em execução.
Deve-se assinalar também a articulação de atividades de outras áreas com o National Tuberculosis Program (NTP) - Programa Nacional de Tuberculose - como por exemplo as estratégias adotadas pelo Ministério da Saúde na reorganização do modelo de atenção, com Programa de Saúde da Família e Agentes Comunitários.
A CNPS está ampliando suas atividades para o controle da asma e pneumopatias ocupacionais.
Possíveis Impactos sobre a Situação da Tuberculose
Vantagens e Oportunidades
Com a reforma do setor saúde, espera-se a ocorrência de uma série de vantagens:
• Integração dos serviços- significará oportunidade para expansão das atividades de controle da doença bem como complementaridade. Mais unidades de saúde poderão se integrar no NTP. Integração das ações do programa as demais ações de saúde.
• Descentralização - permitirá expansão do alcance das ações de controle; as decisões ficarão mais próximas da população que efetivamente demanda os serviços de saúde; os recursos serão mais efetivos; facilitará a implantação do tratamento supervisionado.
• Possível envolvimento do setor privado expandirá opções para prover tratamento e controle da doença.
• Participação comunitária é fator muito positivo nas atividades de controle, corroborando na conscientização do problema, na descoberta de casos e na adesão ao tratamento.
Riscos
Os possíveis riscos:
• Com a integração- o NTP poderá perder sua identidade, seu domínio e responsabilidades.
• Com a descentralização - perda da identidade, interrupção de suprimento de tuberculostáticos, perda de qualidade destes medicamentos, e deficiente supervisão, controle e avaliação das atividades do NTP.
• Pequena capacidade de gerenciamento dos municípios.
• Grande número de municípios no país (mais que 5.600), o que significa risco de divergências entre suas atividades de controle e aquelas estabelecidas pelo NTP. A falta de normas claras e universais no tratamento da tuberculose poderá propiciar o aparecimento de bacilos multidroga-resistentes (MDR), cujo custo social e econômico, é muito grande.
• A não constituição de prioridade para o nível da gestão municipal do programa de controle
O Cenário Político e Econômico e Possíveis Impactos sobre a Epidemiologia da Tuberculose no País
As perspectivas atuais no Brasil para o Plano Nacional de Controle da Tuberculose são boas.As associações entre indicadores da doença e a estrutura econômica são sobejamente conhecidas.
O país apresenta grande desigualdade social e este fato torna bastante vulnerável boa parte da população a enfermidades (tuberculose e/ou outras doenças). Como é sabido, a ocorrência da tuberculose é um dos indicadores que muito bem retrata a qualidade de vida da população.
O Governo do Brasil11 está otimista com respeito a vários aspectos da situação econômica em geral, quais sejam:
1) As bases da política macroeconômica assinalam que a inflação está sob controle; o câmbio assegura competitividade externa dos produtos nacionais; as taxas de juros estão caindo e volume de ingresso de recursos externos está adequado.
Os grandes desafios são: sustentar o crescimento necessário para a geração de empregos em quantidade e qualidade; aumentar a taxa de investimento público e privado e melhorar a eficiência e produtividade.
2) Perspectivas para o período 2000-2003: ainda o Ministério do Planejamento, Orçamento e Gestão, espera a estabilidade de preços, a retomada do crescimento e investimento (principalmente às custas das exportações), a geração de empregos estimada em 2,7% ao ano. Para esse período, estima-se a criação de 8,5 milhões novos postos de trabalho, a maioria com mão-de-obra qualificada e, portanto, com tendência de melhorias significativas nos níveis de salário real que deverão crescer em 4% ao ano, a par de compromisso e esforço de promoção de ajuste fiscal, com um regime austero e responsável.
Para o Plano Plurianual 2000-2003 está envolvida a alocação de recursos da ordem de R$ 1.113 bilhões, articulando-se parcerias públicas e privadas para atingir 365 programas.
Para o Desenvolvimento Social a estimativa é de R$ 585.019 milhões e, para o Setor Saúde, R$78.007 milhões.
A área da saúde tem 30 programas entre os quais se encontra o de 'Prevenção e Controle da Tuberculose".
Para os Eixos Nacionais de Integração e Desenvolvimento Social prevê-se um orçamento total de R$ 112,8 bilhões, assim distribuídos:
a) Educação - R$ 31,4 bilhões;
b) Saúde - R$ 34,7 bilhões
• manutenção e/ou ampliação de intervenções de conteúdo coletivo: atenção básica à saúde, vigilância sanitária e controle de endemias entre as quais está a tuberculose como já assinalado anteriormente;
• garantia de oferta de, pelo menos, 4,5 leitos/ mil habitantes e 13,04 médicos /10.000 habitantes em cada subespaço.
c) Saneamento - R$ 25,4 bilhões.
d) Habitação - R$ 21,3 bilhões.
Sumário e Conclusões
• O Plano Nacional de Controle da Tuberculose, ora vigente, mudou a lógica de repasse de recursos para os municípios, desburocratizando a sistemática e aumentando o estímulo para busca de casos.
• O aumento do valor pago para a feitura das baciloscopias estimulou a sua execução, aumentando assim o achado de casos. Aumentou o percentual de detecção de casos.
• A adoção da estratégia "Directly observed treatment, short-course" (DOTS) - tratamento diretamente observado - apregoada pela OMS, implicando a feitura do tratamento supervisionado, já está reduzindo o percentual de abandono. No país como um todo já houve um declínio do percentual de abandono de 14% para 12% em pouco tempo de implantação do NTP.
• A decisão política de nível ministerial de priorizar a tuberculose está influenciando as secretarias estaduais de saúde e as secretaria municipais para controlarem o problema.
• As universidades deverão ainda ser mais sensibilizadas para o problema para implementarem o ensino na área específica.
• O Plano introduziu uma inovação, que é o pagamento do bônus para os serviços de saúde após a cura dos pacientes.
• A Reforma da estruturação dos Serviços de Saúde com a descentralização oferece boas perspectivas de implementação do Plano de Controle da doença.
• O cenário político e estrutura macroeconômica do país aponta para uma situação de facilitação de controle da tuberculose.
• Estamos concientes da necessidade de manter um balanço adequado entre integração e especificidade do programa, entre a descentralização e as funções que precisam manter centralizadas (a referência central de normas). Não mais se pensa em um modelo antigo de programas verticais, mas algumas funções específicas deverão ser efetuadas em nível nacional/base regional, tais como avaliação da magnitude do problema, vigilância, supervisão regular, suprimento de drogas, monitoramento e avaliação do andamento do programa geral.
• Necessidade de ter Centros de Referência para o programa, para oferecer retaguarda laboratorial e de estudos e para rever atualização das normas do NTP.
Referências Bibliográficas
1. World Health Organization-Global Tuberculosis Control. WHO Report, WHO/TB/98.237, 1998.
2. Bierrenbach ALS. Estimativa da prevalência de infecção por Mycobacterium tuberculosis em população de escolares na cidade de Salvador-Bahia, 1997 [Dissertação de Mestrado] Brasília: Universidade de Brasília; 1998.
3. Rocha ATS. Medidas para o controle da tuberculose na comunidade. In: Situação e Perspectivas do controle das doenças infecciosas e parasitárias. Brasília (DF): Cadernos da UnB; 1981. p.127-132.
4. Castro Neto FP, Souza Silva C. e Costa e Silva YR. Controle da tuberculose nas unidades da Fundação SESP na Bahia. Revista Nacional de Serviços de Tuberculose 1968; 12:157-188.
5. Braga JCS. Saúde e Previdência. 2 ed. Rio de Janeiro: Editora Hucitec; 1985.
6. World Health Organization - Global Tuberculosis Programme. WHO Report on the Tuberculosis Epidemic, 1997 (mimeo).
7. Hijjar MA. Controle da tuberculose no Brasil - a estratégia do Plano Emergencial. Boletim de Pneumologia Sanitária 1997; 5(1):98-99.
8. Ministério da Saúde. Coordenação Nacional de Pneumologia Sanitária - Manual de Administração/ Programa Nacional de Controle da Tuberculose. Boletim de Pneumologia Sanitária 1996; 4(1):7-56.
9. Luelmo F, Cruz RR. Trip Report - 20/04/1999. Ref. OPAS-BRA/OCD/ 28/289/99.
10. Ministério da Saúde. Plano Nacional de Controle da Tuberculose. Brasília (DF); 1999. 184 p.
11. Ministério do Planejamento. Avança Brasil - Plano Plurianual 2000-2003. Orçamento da União. Brasília (DF); 1999.
 Endereço para correspondência:
Endereço para correspondência:
Departamento de Medicina Social
Faculdade de Medicina de Ribeirão Preto/USP.
Av. Bandeirantes, 3900 - Ribeirão Preto/SP.
CEP: 14.049-900.
E-mail:arnetto@fmrp.usp.br











 Curriculum ScienTI
Curriculum ScienTI