Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Epidemiologia e Serviços de Saúde
versão impressa ISSN 1679-4974versão On-line ISSN 2237-9622
Epidemiol. Serv. Saúde v.15 n.3 Brasília set. 2006
http://dx.doi.org/10.5123/S1679-49742006000300002
Organização do trabalho e perfil dos profissionais do Programa Saúde da Família: um desafio na reestruturação da atenção básica em saúde
Work organization and professional profile of the Family Health Program: a challenge in the health basic attention restructuring
Rosângela Minardi Mitre CottaI; Márcia SchottI; Catarina Machado AzeredoII; Sylvia do Carmo Castro FranceschiniI; Sílvia Eloísa PrioreI; Glauce DiasI
IDepartamento de Nutrição e Saúde, Universidade Federal de Viçosa, Viçosa-MG
IIDepartamento de Nutrição e Saúde, Universidade Federal de Viçosa, Viçosa-MG – graduanda, bolsista do Programa Institucional de Bolsas de Iniciação Científica do Conselho Nacional de Desenvolvimento Científico e Tecnológico, do Ministério da Ciência e Tecnologia
RESUMO
Este estudo tem por objetivo delinear o perfil dos profissionais e a organização do trabalho no cotidiano do Programa Saúde da Família mediante pesquisa quali-quantitativa, com aplicação de questionário semi-estruturado, dirigida aos profissionais das equipes de saúde da família do Município de Teixeiras, no Estado de Minas Gerais, Brasil. A maior parte dos agentes comunitários de saúde (ACS) conta com 2º grau de escolaridade completo (55,6%); apenas os ACS receberam algum tipo de treinamento. A remuneração foi considerada razoável por médicos (66,7%), enfermeiros (66,7%) e ACS (39%); e baixa, pela maioria dos auxiliares de enfermagem (66,7%). O transporte foi a principal dificuldade relatada para a realização do trabalho. Essa pesquisa permite apontar as questões referentes à organização do trabalho e qualificação profissional das ESF como obstáculos reais para uma implantação mais adequada dessa estratégia, segundo seus princípios norteadores, que tem o coletivo e a família como focos de atenção.
Palavras-chave: recursos humanos em saúde; capacitação em serviço; atenção primária à saúde; saúde da família.
SUMMARY
This study aims to trace the professionals profile and the work organization in the quotidian of the Family Health Program (PSF) through a quali-quantitative research with application of semi-structured questionnaires directed to professionals of the family health team from the Municipality of Teixeiras, Minas Gerais State, Brazil. Most of commu-nitarian health agents (ACS) showed complete high school level (55.6%), and only ACS received some kind of training. The wage was considered reasonable by doctors (66.7%), nurses (66.76%), ACS (39.0%), however it was low by most of nursing assistants (66.7%). Transportation was mentioned as main difficulty to realize the work. This research let us point out questions referring to work organization and professional qualification of ACS, as real obstacle to a more adequate implantation of this strategy according to their orientated principles, which have community and family as focus of attention.
Key words: health manpower; inservice training; primary health care; family health.
Introdução
O Programa Saúde da Família (PSF) vem sendo implantado em todo o Brasil como uma importante estratégia para a reordenação da atenção à saúde, conforme preconizam os princípios e diretrizes do Sistema Único de Saúde (SUS). O PSF prioriza as ações de promoção, proteção e recuperação da saúde de indivíduos e famílias, de forma integral e continuada.1
Os profissionais da atenção básica devem ser capazes de planejar, organizar, desenvolver e avaliar ações que respondam às necessidades da comunidade, na articulação com os diversos setores envolvidos na promoção da saúde.2 A qualidade dos serviços de saúde, dessa forma, passa a figurar como resultado de diferentes fatores ou dimensões que constituem instrumentos, de fato, tanto para a definição e análises dos problemas como para a avaliação do grau de comprometimento dos profissionais sanitários e gestores (prefeitos, secretários e conselheiros municipais de saúde, entre outros) com as normas técnicas, sociais e humanas.3,4
É crescente o consenso entre os gestores e trabalhadores do SUS, em todas as esferas de governo, de que a formação, o desempenho e a gestão dos recursos humanos afetam, profundamente, a qualidade dos serviços prestados e o grau de satisfação dos usuários.5,6 Destaca-se, aí, a formação e educação dos profissionais para a abordagem do processo saúde-doença com enfoque na saúde da família, importante desafio para o êxito do modelo sanitário proposto. As condições necessárias à consecução dessa proposta já se encontram descritas na Lei no 9.394, de 20 de dezembro de 1996 – Lei de Diretrizes e Bases da Educação (LDB) do Ministério de Educação e Cultura (MEC) – e nos atos normativos decorrentes de pareceres e resoluções do Conselho Nacional de Educação (CNE) apud Franco T, Merhy E.7
Segundo a IX Conferência Nacional de Saúde, realizada em 1992, é indispensável para a implementação do SUS uma política nacional de recursos humanos efetiva, que incorpore ações como a qualificação e/ou formação permanente de seus trabalhadores, cuja evolução na carreira conte com o suporte de escolas de formação nas Secretarias de Saúde; ou mediante articulação com Secretarias de Educação, universidades e outras instituições públicas de ensino superior.8 Daí a criação dos Pólos de Educação Permanente, geralmente vinculados a centros universitários, articuladores de uma ou mais instituições de formação, capacitação e educação permanente de recursos humanos para a Saúde.9
A evidência científica informa sobre uma grave crise de situação de trabalho dos profissionais de saúde atuantes no âmbito do SUS, desde a questão salarial e de carreira profissional até a carência de recursos técnicos e materiais.2 Entre os principais fatores agravantes, no Brasil, estão os baixos salários e as precárias condições de trabalho dos profissionais do serviço público, geradores de desmotivação, desresponsabilização na execução das atividades – por exemplo, não-cumprimento da carga horária – e abandono do trabalho.10 Diversas pesquisas mostram que no SUS, assim como nos demais setores do mercado de trabalho nacional, ao longo da década de 90, proliferaram os contratos informais de trabalho e o não-pagamento, por muitos empregadores, dos encargos sociais de sua responsabilidade, para, enfim, privar os trabalhadores de direitos garantidos a eles pela lei, como férias, Fundo de Garantia de Tempo de Serviço (FGTS), licenças, décimo terceiro salário e aposentadoria. Sem essa proteção, esses profissionais permanecem à mercê da instabilidade político-partidária e diferenças entre governos que se sucedem no poder, tão presentes na realidade dos Municípios brasileiros.5
A Organização Pan-Americana da Saúde (OPAS)11 também ressalta a necessidade de melhorar o serviço prestado à população pelos profissionais de saúde, tendo com base a qualificação, capacitação e aprimoramento de seu desempenho. Sobre os currículos universitários que referenciam sua formação, todavia, os cursos de graduação pautam-se em um paradigma curativo, hospitalocêntrico e fragmentado do conhecimento e da abordagem da saúde, ao valorizarem as especialidades sem a compreensão global do ser humano e do processo de adoecer.6,12 Essa qualidade da formação do profissional faz com que sua atuação, ao ser contratado para o PSF, não raras vezes, se reduza ao consultório. Sendo assim, pela concepção do modelo assistencial ou pela organização do serviço ou prática de trabalho deformada, observa-se a desvalorização ou mesmo inexistência de proposta de ação de saúde coletiva no interior da comunidade.13
Na busca de melhores condições de trabalho, a capacitação dos profissionais é de ímpar relevância para o aprendizado e aperfeiçoamento das relações sociais próprias do cotidiano dos serviços de saúde, Epidemiologia e Serviços de Saúde em decorrência da necessidade de trabalhar em grupo e/ou melhorar o contato com o usuário no atendimento individual.2,14 Ressalta-se a importância do trabalho em equipe e seu incentivo ao aprimoramento individual em habilidades múltiplas, à visão interdisciplinar e interdependente das tarefas segundo um consenso estratégico de objetivos e, por conseguinte, à cooperação funcional no desenvolvimento do potencial criativo e de agregação dos valores existentes e reconhecidos no serviço.11
As características pessoais, humanas e interdisciplinares de formação dos profissionais que atuam na área da Saúde são importantes de se considerar, para se obter uma informação mais ampla e melhor sobre a saúde da comunidade.15 Faz-se necessário, portanto, um conhecimento do perfil desses profissionais integrantes do corpo de recursos humanos dos serviços. A elaboração e a adoção de medidas – quando necessárias – de reforço dessa qualificação possibilitam, conseqüentemente, melhor desempenho das atividades sanitárias e atenção mais adequada e condizente com as reais necessidades da população.
O presente estudo tem o objetivo central de caracterizar o perfil dos profissionais que integram as equipes de saúde da família (ESF) e as condições definidoras e norteadoras de suas práticas sanitárias, tendo por referência a ação do Programa Saúde da Família no Município de Teixeiras, Estado de Minas Gerais.
Metodologia
Trata-se de um estudo de abordagem qualiquantitativa que utiliza, como instrumento de coleta de informação, um questionário semi-estruturado aplicado em entrevistas individuais com todos os profissionais componentes das ESF do Município de Teixeiras-MG (n=28). Teixeiras possui área territorial de 167km2, densidade demográfica de 66,8 habitantes/km2 e encontra-se a 648m de altitude; pertence à microrregião de Viçosa e à mesorregião da Zona da Mata mineira.16
Segundo o censo demográfico realizado pela Fundação Instituto Brasileiro de Geografia e Estatística (IBGE) no ano 2000, o Município conta com uma população total de 11.149 habitantes, 6.949 residentes na zona urbana (62,33%) e 4.200 (37,67%) na zona rural, que cresce a uma taxa média anual de 1,23%.16 O ano de referência da implantação do PSF na localidade foi 1997, com a primeira ESF destinada, inicialmente, a cobrir 38% dos domicílios com predominância urbana (apenas uma microárea está situada na zona rural), distribuídos em cinco microáreas. Em setembro de 1998, incorporou-se uma segunda ESF, predominantemente de cobertura rural. Então, o PSF local passou a atender a 1.759 domicílios, ou seja, 65% da população; e em outubro de 1999, com a implantação da terceira ESF, expandiu-se para 3.160 domicílios e um alcance de 114% da população, com a inclusão de algumas áreas externas aos limites municipais.
Atualmente, a Unidade de Saúde da Família (USF) de Teixeiras cobre 100% da população, graças à atuação de três ESF que funcionam em uma unidade básica de saúde do Município. Em sua composição, essas equipes dispõem do seguinte perfil interdisciplinar profissional: médico; enfermeiro; auxiliar/técnico de enfermagem; e agentes comunitários de saúde (ACS). Esses profissionais, proporcionalmente e em termos quantitativos, distribuem-se da seguinte forma: 64,3% (n=18) ACS; 14,3% (n=4) médicos; 10,7% (n=3) enfermeiros; e 10,7% (n=3) auxiliares/técnicos de enfermagem. Em uma das equipes, houve substituição do médico, o qual também foi entrevistado. Todos os profissionais (n=28) aceitaram colaborar com a pesquisa e responder ao questionário.
Os dados foram coletados na própria USF, entre novembro e dezembro de 2003, por entrevistadores devidamente treinados. De acordo com os objetivos do estudo, determinaram-se as seguintes variáveis de análise: cobertura do atendimento; características dos profissionais; forma de contratação; jornada de trabalho; escolaridade e formação profissional; treinamento/cursos de capacitação para atuar no PSF; remuneração; atividades realizadas; dificuldades enfrentadas; e relacionamento entre profissionais e com a comunidade.
A análise dos dados contemplou uma abordagem quantitativa mediante verificação de freqüência simples e valor absoluto, pela aplicação do software Epi Info.17
Considerações éticas
O projeto de pesquisa foi submetido a análise e aprovação da Comissão de Ética em Pesquisa da Universidade Federal de Viçosa (UFV). Os participantes do estudo foram orientados sobre os objetivos e procedimentos da pesquisa e assinaram Termo de Consentimento Livre e Esclarecido.
Resultados
Cobertura do atendimento
O Município de Teixeiras conta com três ESF, responsáveis pela cobertura de 100% de sua população. Para a primeira ESF, estão referenciados 47% da população, todos da zona urbana; a segunda equipe tem uma cobertura de 39% da população, todos moradores de sua zona rural; e a terceira equipe atende aos 14% da população restante, urbana e rural, ademais de moradores de zona fronteiriça ao Município.
Características dos profissionais
Em Teixeiras, cada uma das três equipes do PSF é composta por um médico, um enfermeiro, um auxiliar de enfermagem e seis ACS, em conformidade com as diretrizes preconizadas pelo Ministério da Saúde.18
A faixa etária dos profissionais preponderante é de 20 a 30 anos (42,9%); a idade dos entrevistados oscila entre 19 e 57 anos e sua mediana correspondente é de 28 anos. Predomina o sexo feminino (57%) entre os profissionais dessas equipes.
Forma de contratação
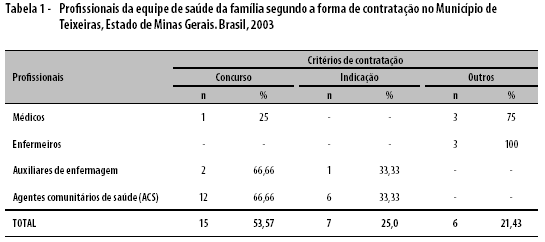
A Tabela 1 apresenta um dado interessante sobre a forma de contratação dos profissionais no PSF: se grande parte dos ACS e dos auxiliares de enfermagem foi contratada em função de concurso público, todos os enfermeiros e a maioria dos médicos foram contratados por outros meios, como, por exemplo, convite ou simples ocupação de vaga disponível.
Jornada de trabalho
No que se refere à jornada de trabalho dos profissionais no PSF, todos os ACS e auxiliares de enfermagem cumpriam oito horas diárias, enquanto entre os médicos e enfermeiros, apenas 50% de cada categoria cumpria tal carga horária – os demais 50% trabalhavam seis horas por dia. O tempo de permanência dos profissionais nesses serviços, desde a contratação, é de 24 meses, em média.
Em relação à disponibilidade de dedicação exclusiva ao PSF, observa-se que 32,1% de seus profissionais trabalham em outros locais, ou seja, acumulam atividades profissionais (100% dos médicos, 67% dos enfermeiros e 17% dos ACS).
Quanto a outros vínculos de trabalho, 11% dos profissionais trabalham seis horas/dia e o percentual restante (89%) dedica entre duas e quatro horas/dia.
Escolaridade e formação profissional
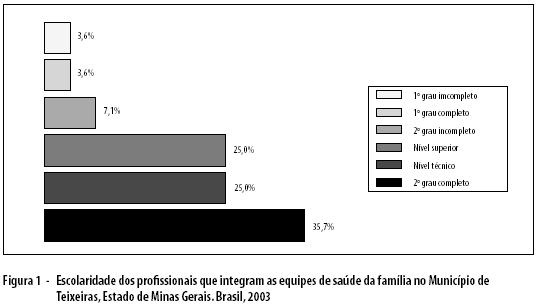
Sobre o nível de escolaridade dos profissionais das ESF, conforme demonstra a Figura 1, a maioria dos ACS (56%) tem segundo grau completo; destes, 22% apresentam formação técnica. Todos os auxiliares de enfermagem são de nível técnico.
Quanto à realização de algum tipo de especialização, residência ou outra pós-graduação, 75% dos médicos têm alguma especialidade – um ortopedista e doutor na área de concentração em Saúde Pública, uma dermatologista e uma especialista em Saúde da Família, Nutrição Materno-Infantil e Acupuntura. A residência foi realizada por 50% dos médicos.
Quanto à formação dos enfermeiros, 33,3% têm especialização em Administração em Serviço de Saúde, 33,3% cursam especialização em Nutrição e Saúde na área de concentração em Saúde Pública e os demais 33,3% levam o título de Técnico em Segurança do Trabalho.
Treinamento/
cursos de capacitação para atuar no PSF
Os profissionais de nível superior (médicos e enfermeiros) não receberam qualquer tipo de treinamento ou capacitação. Já os ACS e os auxiliares de enfermagem foram treinados no próprio PSF: para 72% dos ACS, o treinamento realizou-se somente após sua contratação, para 11%, uma vez por ano, e para 17%, duas vezes por ano; entre os auxiliares de enfermagem, somente 33% relataram submeter-se a treinamento com periodicidade de duas vezes/ano.
Quanto ao tipo de treinamento, destacam-se as orientações, que correspondem a 46,42% do treinamento recebido e são realizadas na forma de acompanhamento de atividades desenvolvidas pelos ACS, ora por médicos, ora por enfermeiros. Videotapes foram a segunda forma de treinamento mais freqüente, adotada tanto para os ACS como para os auxiliares de enfermagem. Esporadicamente, utiliza-se de palestras.
Remuneração
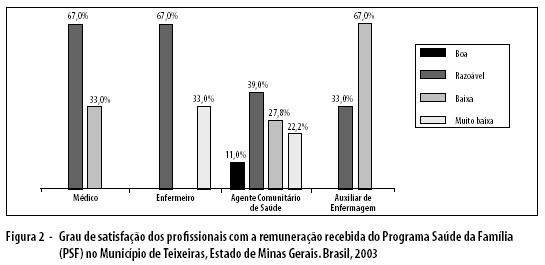
Em relação ao grau de satisfação com a remuneração recebida pelo trabalho prestado, tem-se que: 43% dos entrevistados a consideraram razoável; 32,1%, baixa; 17,9%, muito baixa e apenas 7,1% consideram sua remuneração boa. A Figura 2 mostra o grau de satisfação com a remuneração por categoria profissional.
Atividades realizadas
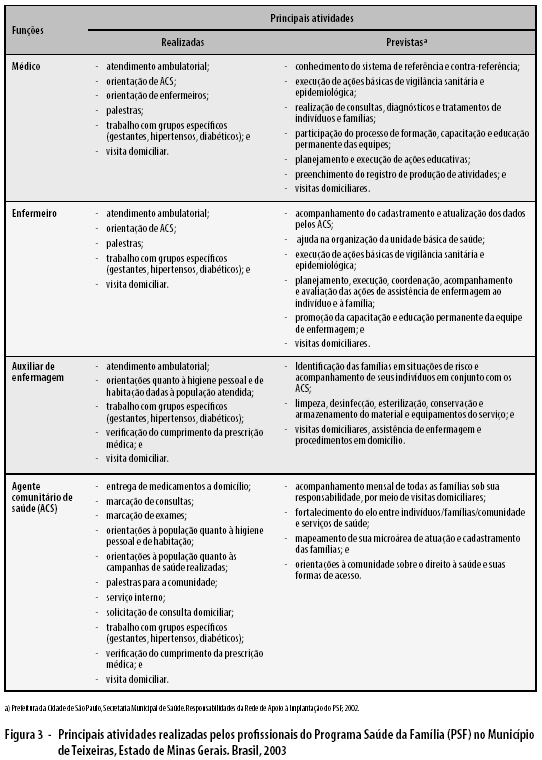
Na Figura 3, onde são descritas as principais atividades realizadas pelos profissionais do PSF, destacam-se as visitas domiciliares, o trabalho com grupos especiais (gestantes, hipertensos e diabéticos), palestras e as atividades já previstas para esses profissionais.19
Dificuldades enfrentadas
As principais dificuldades enfrentadas para a realização do trabalho no PSF estão descritas nas tabelas 2 e 3, a partir da óptica dos profissionais e segundo as áreas de desenvolvimento das atividades: urbana; rural; e urbano-rural.
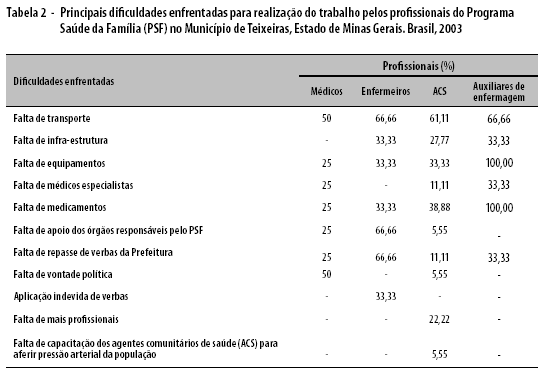
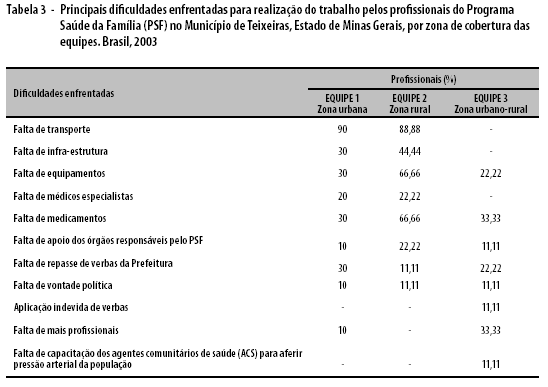
Ao se analisarem as dificuldades, categorizadas por serviço, atendimento domiciliar e ao usuário, observou-se que a falta de transporte foi a mais citada pelos profissionais, tanto em relação ao serviço (60,71%) quanto ao atendimento domiciliar (61%) –, haja vista que mais de 39% dos domicílios se encontram na zona rural e compreendem todas as famílias atendidas pela segunda ESF mais aquelas – de zona rural – atendidas pela terceira equipe. As três equipes dispõem apenas de um veículo automotor, o que inviabiliza a adequada realização das atividades diárias que requerem a utilização desse meio de transporte.
A falta de material (50%) para a realização do trabalho foi uma importante dificuldade citada pelos atores entrevistados, especialmente quanto à carência de medicamentos, curativos e até material de expediente.
A resistência à assistência por parte dos usuários (36%), entretanto, destacou-se como a principal dificuldade enfrentada pelos profissionais, rejeição essa atribuída, predominantemente, a questões de ordem político-partidária.
Relacionamentos entre
profissionais e com a comunidade
O relacionamento dos profissionais foi objeto de avaliação, igualmente, focado em três aspectos fundamentais: a relação entre profissionais da mesma equipe, entre profissionais de equipes diferentes e entre profissionais e comunidade.
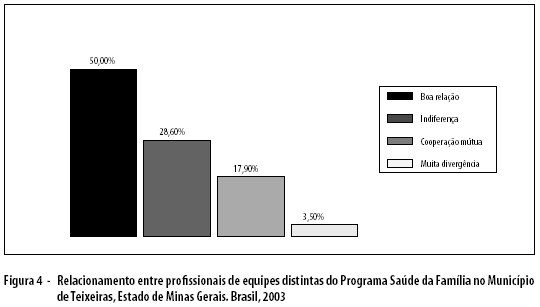
Ao se perguntar sobre a relação entre profissionais da mesma equipe, 71,0% a classificaram como boa, 17,85% destacaram a existência de cooperação entre profissionais, 7,14% revelaram a formação de subgrupos por diferenças e 3,57% afirmaram que o relacionamento é pautado por um caráter indiferente. A respeito da relação entre profissionais de equipes distintas, apresentada na Figura 4, revela-se que 67,85% dos profissionais classificam-na como boa ou cooperativa – 50% e 17,85%, respectivamente.
Finalmente, a relação dos profissionais com a comunidade, segundo 71,4% dos entrevistados, é boa, 25% consideram que é muito boa e apenas 3,6% relatam-na como indiferente.
Discussão
O pensar e o fazer saúde requerem uma nova lógica e organização de trabalho, demandam o desenvolvimento de um processo educacional que possibilite aos gestores e trabalhadores do SUS, no território das ESF e do sistema municipal de saúde como um todo, o aprendizado de outros conhecimentos, saberes e formas de atuação.20
No sentido funcional, as equipes constituídas dispõem, para pessoas de diferentes áreas, de troca de informações, desenvolvimento de novas idéias e resolução de problemas.11 A relação de trabalho no PSF baseia-se na interdisciplinaridade, não mais na multidisciplinaridade ou na atividade isolada, requer uma nova abordagem, questionadora das certezas profissionais, estimulante na comunicação horizontal e permanente, entre os componentes da equipe.21
Os resultados deste estudo apontam para a existência de problemas na relação interna e entre equipes de saúde da família, ainda que em proporções não muito altas (29% deles consideram indiferente a relação entre as equipes; e 7,14% consideram a existência de subgrupos dentro de uma mesma equipe). Estudos 22 demonstram que o trabalho dos profissionais envolvidos nas ESF mantém as características de compartimentalização, sem um planejamento coletivo que adapte as atividades às necessidades da população na área de abrangência. Por outro lado, relatos 23 sobre o relacionamento interno da equipe de saúde revelam a inexistência de responsabilidade coletiva pelos resultados do trabalho, o que acarreta descontinuidade entre as ações específicas de cada profissional. A ausência de integração gerencial de habilidades e talentos individuais em uma competência coletiva produz serviços menos eficientes e de menor efetividade.11
No que se refere à satisfação dos profissionais com o salário, o fato de 50% dos entrevistados estarem insatisfeitos com sua remuneração – 67% dos médicos, enfermeiros e auxiliares de enfermagem – pode estar associado às formas de contrato de trabalho, por outras vias que não a de concurso público, e à acumulação de mais de um vínculo de trabalho (32,1% dos profissionais acumulam mais de um emprego). São razões que induzem os profissionais a não considerarem o trabalho no PSF como atividade principal. Outra possível explicação para essa situação, encontrada na literatura,24 está na acumulação flexível de capital decorrente da maleabilidade dos processos e mercados de trabalho, a qual parece resultar, entre outros, nos níveis relativamente altos de desemprego estrutural, na rápida destruição e reconstrução de habilidades e ganhos modestos – quando os há – de salários reais.
O tipo de contrato citado pelos componentes das equipes, temporário (assinado a cada seis meses), dificulta o estabelecimento de vínculo do profissional com o serviço e a população atendida,25 característica indissociável do trabalho no PSF. Ademais, a facilidade de utilização política na concessão desses cargos, permitida por essa forma de contrato, pode confirmar, de certa forma, uma tradição de barganha político partidária bastante reconhecida em Municípios de pequeno porte. Cabe aos gestores sanitários implementar políticas que assegurem os trabalhadores da saúde no PSF e conduzam à tão esperada superação da alta rotatividade desses profissionais e à dirimição de seu medo e da população por represálias de fundo; "politiqueiro";.25
A consolidação do Sistema Único de Saúde deve, entre outras prioridades, alocar seus recursos financeiros de acordo com a realidade dos problemas e necessidades de saúde da população.13 A escassez desses recursos, entretanto, conduz à inevitabilidade da racionalização de custos.26 A literatura aponta algumas estratégias possíveis nesse sentido, como redução da força de trabalho, especialmente da força de trabalho qualificada, redução de salários e precarização das condições de trabalho; inúmeros são os estudos que apontam para a presença dessas questões no âmbito do PSF.27 Neste estudo, destacam-se as conseqüências de uma racionalização de custos entre as principais dificuldades enfrentadas pelos profissionais das ESF para a realização de seu trabalho, como a falta de transporte e de material, a precariedade da infra-estrutura da USF e a escassez de recursos financeiros.
Estudo realizado com ex-alunos do Curso de Especialização em Saúde Pública do Departamento de Medicina Preventiva e Social, da Faculdade de Ciências Médicas da Universidade Estadual de Campinas (Unicamp),28 constatou que os principais obstáculos enfrentados pelos recém-formados, ao ingressarem no sistema público de saúde, são: infra-estrutura inadequada e ineficiente – transporte, medicamentos, equipamentos, exames e espaço físico –; inexistência de planejamento ou planejamento ineficaz – por falta de cooperação e intercâmbio de conhecimento e experiência entre as equipes –; reuniões improdutivas; baixa resolubilidade; e excesso de demanda para a oferta disponível. Essas questões coincidem com as observações deste relato e são a demonstração clara de que não se trata de problemas isolados e sim de aspectos gerais importantes no cenário da Saúde Pública brasileira, pendentes de solução e que devem, portanto, ser objeto de estratégias e programas governamentais de maior amplitude.
Constatou-se, também, que apenas os ACS e os auxiliares de enfermagem receberam treinamento para atuar no PSF, introdutório e informativo, principalmente com a utilização de vídeos. Mais do que a simples orientação inicial, é mister, para atualização de profissionais originários de formação específica,29 um processo de educação continuada (treinamento em serviço), sistematizado, capaz de corrigir e/ou aprimorar habilidades. A educação permanente deve se iniciar desde o treinamento introdutório da equipe, por todos os meios pedagógicos e de comunicação disponíveis e de acordo com as realidades de cada contexto.19 A alternativa metodológica orientadora das políticas de educação permanente parte do pressuposto de que esse processo deva ser "recortado";, a partir da realidade das práticas concretas de saúde, seus determinantes e limitantes, no sentido de buscar interação com as exigências do trabalho.30
Após a implantação do Programa Saúde da Família, o papel do agente comunitário de saúde foi ampliado, mais além do foco da atenção materno-infantil, para a família e a comunidade, a servir de elo entre a comunidade e o sistema de saúde. Esse novo papel exige novas competências no campo político e social e requer do ACS, ator fundamental do PSF, grau de escolaridade mais elevado, complexo e abrangente.31 Os ACS entrevistados contam com um bom nível de escolaridade – 55,55% referiram segundo grau completo –, ainda que 5,55% não hajam completado o ensino fundamental sequer.
Os resultados aqui apresentados corroboram pesquisas anteriores quanto à constatação das mudanças ocorridas ao longo da última década e sua importância a ser considerada, quando da definição de políticas relacionadas com o trabalho, a educação e as finanças públicas. Os atuais problemas dos profissionais e gestores sanitários e seus novos desafios a enfrentar confirmam a necessidade de formação de trabalhadores com níveis mais elevados de educação geral e de qualificação profissional, mais capacitados a atuar em saúde coletiva e comunitária.5,6
Uma transformação progressiva desse cenário – de que é exemplo o objeto do estudo destes autores, o Município de Teixeiras-MG –, para cumprir as diretrizes e objetivos das ESF e, assim, minimizar os obstáculos encontrados na prática cotidiana dos profissionais da atenção básica, configurar-se-á em realidade quando efetivadas as atuais diretrizes preconizadas pelo Ministério da Saúde, de valorização da formação dos profissionais da área. Componente fundamental para o processo de reajuste da força de trabalho, o aprimoramento desses recursos humanos contribuirá, decisivamente, para a efetivação da política nacional de saúde.1 A implementação de uma estratégia de valorização da qualificação do profissional das ESF deve ter por objetivo promover a autonomia intelectual dos trabalhadores, seu domínio do conhecimento técnico-científico e capacidade de planejamento, gerenciamento de seu tempo e espaço de ação, exercício da criatividade, trabalho em equipe, interação com os usuários dos serviços, consciência da qualidade e das implicações éticas e maior humanização das atividades de atenção primária pelo SUS.1
A qualificação/capacitação do profissional de saúde, certamente, é um dos caminhos, e, não menos importante, um dos desafios a afrontar para que se alcance maior qualidade dos serviços de atenção à saúde. Outras medidas são imprescindíveis, entre elas o aumento salarial, novas formas de contratos de trabalho que garantam maior estabilidade e fortaleçam o vínculo empregatício, além da melhoria das condições de trabalho e de infra-estrutura dos relevantes serviços de responsabilidade social prestados pelos profissionais do Programa Saúde da Família.
Agradecimentos
Este estudo foi realizado graças à efetiva colaboração e apoio dos profissionais das equipes de saúde da família do Município de Teixeiras-MG. Estes autores agradecem, especialmente, aos agentes comunitários de saúde locais, à enfermeira Claudete Costa Lima e ao médico coordenador do PSF, Dr. José Sette Cotta Filho, pela dedicação e interesse, sem os quais este trabalho não seria possível.
Referências bibliográficas
1. Ministério da Saúde, Ministério da Educação. Referencial curricular para curso técnico de Agente Comunitário de Saúde. Área profissional saúde. Brasília: MS/MEC; 2004.
2. L'Abbate S. Educação em saúde: uma nova abordagem. Cadernos de Saúde Pública 1994;4:481-490.
3. Gattinara BC, Ibacache J, Puente CT, Giaconi J, Caprara A. Community Perception on the Quality of Public Health Services Delivery in the Norte and Ichilo Districts of Bolivia. Cadernos de Saúde Pública 1995;3:425-438.
4. Cotta RMM, Muniz JN, Mendes FF, Cotta Filho JS. A Crise do Sistema Único de Saúde e a fuga para o mercado. Revista Ciência & Saúde Coletiva 1998;1:94-105.
5. Organização Pan-Americana da Saúde. Avaliação de tendências e prioridades sobre recursos humanos de saúde. Brasília: Opas; 2002.
6. Cotta RMM, Pereira RJ, Maia TM, Marques ES, Franceschini SCC. Aprehensión y conocimiento de las directrices del Sistema Único de Salud (SUS): un reto en la consolidación de la política de salud brasileña. Rev. Agathos – Atención Sociosanitaria y Bienestar 2004;3:16-23.
7. Franco T, Merhy E. PSF: contradições e novos desafios. Tribuna Livre [monografia na Internet]. Brasília: Ministério da Saúde. [acessado 2004 nov. 29]. Disponível em: http://www.datasus.gov.br/cns/temas/Tribu-buna/PSFTito.html
8. Ministério da Saúde. Cadernos RH Saúde. Brasília: MS; 1993.
9. Ministério da Saúde. Programa Saúde da Família. Brasília: MS; 2001.
10. Valla V. Educação popular, saúde comunitária e apoio social numa conjuntura de globalização. Cadernos de Saúde Pública 1999;2:7-14.
11. Organização Pan-Americana da Saúde. Desempenho em equipes de saúde – manual. Rio de Janeiro: Opas; 2001.
12. Reis CL, Hortale VA. Programa de Saúde da Família: supervisão ou "convisão";? Estudo de caso em município de médio porte. Cadernos de Saúde Pública 2004;2:492-501.
13. Ministério da Saúde. Cadernos RH Saúde. Brasília: MS; 1994.
14. Cotta RMM, Morales MSV, Liopis AG, Fos SC, Cotta Filho JS. Obstáculos e desafios da saúde pública no Brasil. Revista do Hospital das Clínicas de Porto Alegre 2002;1:25-32.
15. Beinner MA, Beinner RPC. Perfil de profissionais nas áreas de saúde e educação atuando em suas comunidades. Ciência & Saúde Coletiva 2004;1:77-83.
16. Instituto de Pesquisas Econômicas e Aplicadas. Atlas de desenvolvimento humano 2004. Rio de Janeiro: ADHB; 2004.
17. Dean et al. Epi Info. Version 6: A Word Processing Database and Statistics Program for Public Health on IBM-Compatible Microcomputers. Atlanta, Ga: Centers for Disease Control and Prevention; 1995.
18. Ministério da Saúde. Secretaria de Atenção à Saúde. Departamento de Atenção Básica. Avaliação normativa do Programa Saúde da Família no Brasil – Monitoramento da implantação e funcionamento das Equipes de Saúde da Família - 2001/2002. Brasília: MS; 2004. parte 2. p. 60.
19. Secretaria Municipal de Saúde de São Paulo. Responsabilidades da rede de apoio à implantação do PSF. São Paulo: Prefeitura Municipal de São Paulo; 2002.
20. Organização Pan-Americana da Saúde. Projeto de Desenvolvimento de Sistemas e Serviços de Saúde: experiências e desafios da atenção básica e saúde familiar: caso Brasil. Brasília: Opas; 2004.
21. Ministério da Saúde. Secretaria de Políticas de Saúde. Departamento de Atenção Básica. A Implantação da Unidade Básica de Saúde da Família. Brasília: Ministério da Saúde; 2000.
22. Fertomani HP. O Desafio de construir um novo modelo assistencial em saúde: reflexões de trabalhadores do PSF de uma unidade de saúde de Maringá-PR [projeto de qualificação de dissertação de Mestrado]. Florianópolis (SC): Universidade Federal de Santa Catarina; 2003.
23. Pedrosa JIS, Teles JBM. Consenso e diferenças em equipes do Programa de Saúde da Família. Revista de Saúde Pública 2001;3:303-311.
24. Harvey D. Condição pós-moderna. São Paulo: Edições Loyola; 1992.
25. Organização Pan-Americana da Saúde. Informe sobre a reunião de trabalho Discussão sobre o marco referencial e conceitual da Atenção Básica e Saúde da Família no Brasil. Projeto de Desenvolvimento de Sistemas e Serviços de Saúde. Brasília: Opas; 2003.
26. Offe C. Trabalho e sociedade. Rio de Janeiro: Tempo Brasileiro; 1991.
27. Ribeiro EM, Pires D, Blank VLG. A Teorização sobre processo de trabalho em saúde como instrumental para análise do trabalho no Programa Saúde da Família. Cadernos de Saúde Pública 2004;2:438-446.
28. L'Abbate S. Educação e serviços de saúde: avaliando a capacitação dos profissionais. Cadernos de Saúde Pública 1999;2:15-27.
29. Ministério da Previdência e Assistência Social. Instituto Nacional de Assistência Médica da Previdência Social. Programa de formação de pessoal de nível médio. Brasília: Ministério da Previdência e Assistência Social.
30. Oficina Regional da Organização Mundial da Saúde. Processo Educativo nos Serviços de Saúde. Brasília:Opas; 1991. Série Desenvolvimento de Recursos Humanos no1.
31. Tomaz JBC. O Agente Comunitário de Saúde não deve ser um ;"super-herói". Comunicação, Saúde, Educação 2002;10:75-94
 Endereço para correspondência:
Endereço para correspondência:
Departamento de Nutrição e Saúde,
Universidade Federal de Viçosa,
Avenida PH Rolfs, S/N, Campus Universitário,
Viçosa-MG.
CEP: 36570-000
E-mail:rmmitre@ufv.br