Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Epidemiologia e Serviços de Saúde
Print version ISSN 1679-4974On-line version ISSN 2237-9622
Epidemiol. Serv. Saúde vol.20 no.4 Brasília Dec. 2011
http://dx.doi.org/10.5123/S1679-49742011000400012
ARTIGO ORIGINAL
Epizootias em primatas não humanos durante reemergência do vírus da febre amarela no Brasil, 2007 a 2009
Epizootics in nonhuman primates during reemergence of yellow fever virus in Brazil, 2007 to 2009
Francisco Anilton Alves Araújo; Daniel Garkauskas Ramos; Arthur Levantezi Santos; Pedro Henrique de Oliveira Passos; Ana Nilce Silveira Maia Elkhoury; Zouraide Guerra Antunes Costa; Silvana Gomes Leal; Alessandro Pecego Martins Romano
Coordenação de Doenças Transmitidas por Vetores e Antropozoonoses, Secretaria de Vigilância em Saúde, Ministério da Saúde, Brasília-DF, Brasil
RESUMO
OBJETIVO: descrever e analisar a mudança do perfil epidemiológico da febre amarela silvestre no Brasil - que passa a ocorrer fora da Amazônia - a partir de 1999, quando a detecção do vírus em primatas permitiu a aplicação oportuna de novas medidas de vigilância.
METODOLOGIA: este estudo faz uma análise descritiva das epizootias em primatas notificadas ao Ministério da Saúde (MS) entre 2007 e 2009; para captação dos dados, foram utilizadas a Ficha de Notificação de Epizootia do Sistema de Informação de Agravos de Notificação (Sinan) e planilha de notificação diária.
RESULTADOS: No período, foram notificadas 1.971 epizootias em primatas, sendo 73 no ano de 2007, 1.050 em 2008 e 848 em 2009; essas epizootias ocorreram em 520 municípios de 19 estados; do total de epizootias notificadas, 209 (10,6%) foram confirmadas para febre amarela.
CONCLUSÃO: as informações aqui discutidas são fundamentais para o aperfeiçoamento da vigilância e a consolidação da notificação de epizootias em primatas, como instrumento de prevenção de casos humanos da doença.
Palavras-chave: epizootia; febre amarela; primatas não humanos.
SUMMARY
OBJECTIVE: to describe and analyze the change in the epidemiological profile of sylvatic yellow fever - whose cases began to occur outside the Amazon region, in Brazil - from 1999, when the detection of the virus in primates has led to the timely implementation of new surveillance measures.
METHODOLOGY: this study is a descriptive analysis of epizootics in primates notified to the Ministry of Health between 2007 and 2009; data were captured using the Epizootic Notification Form of the Brazilian Information System for Notifiable Diseases (Sinan) and daily reporting spreadsheet.
RESULTS: from 1,971 epizootics reported during the period, 73 occurred in 2007, 1,050 in 2008, and 848 in 2009; and 209 (10.6%) were confirmed for yellow fever; these epizootics have been registered in 520 municipalities of 19 states.
CONCLUSION: the information discussed herein is fundamentalfor improving the surveillance and consolidating the notification of epizootics in primates, as a tool for preventing human cases of the disease.
Key words: epizootic; yellow fever; nonhuman primates.
Introdução
A febre amarela (FA) é uma zoonose cujo agente etiológico é um vírus, protótipo da família Flaviviridae, que possui de 40 a 60nm de diâmetro, envelopado, com genoma constituído por RNA que se replica no citoplasma das células infectadas.1 Embora existam pequenas alterações genéticas entre as cepas da América e da África, atualmente, apenas um sorotipo é reconhecido e a vacina contra febre amarela (vírus atenuado) 17 DD, utilizada no Brasil, protege contra todas as suas cepas.2
O vírus da FA apresenta dois ciclos distintos de transmissão: o urbano e o silvestre, que se diferenciam pela espécie do mosquito transmissor e ambiente de ocorrência. Na América Latina, a transmissão do vírus se dá, geralmente, pelo ciclo silvestre, que envolve primatas não humanos (PNH) e mosquitos dos gêneros Haemagogus (Hg. janthinomys, Hg. albomaculatus e Hg. leucocelaenus) e Sabethes (Sa. chloropterus), os quais infectam acidentalmente o homem.3
No Brasil, a espécie Hg. janthinomys é a que mais se destaca na manutenção do vírus no ambiente silvestre. Esses mosquitos têm hábitos diurnos e vivem nas copas das árvores, onde picam os hospedeiros, às vezes descendo ao solo, na presença do homem ou quando a densidade de macacos é baixa.4
Apesar de o último registro da febre amarela urbana no Brasil ter ocorrido no Acre, em 1942,5,3 ainda se considera a possibilidade de reemergência da doença nesse ambiente, especialmente após o final da década de 1970, quando o mosquito Aedes aegypti reinfestou o Brasil,3,4 até, atualmente, estar presente em mais de 4.000 municípios brasileiros.6
Entre os símios neotropicais, a doença se apresenta em proporções epizoóticas, sobretudo nos do gênero Alouatta, nos quais pode causar elevada mortalidade. Outros primatas gravemente afetados são: macaco-aranha (Ateles sp.), macaco-da-noite (Aotus sp.) e espécies dos gêneros Saguinus, Cebus, Callithrix e Callicebus. Os macacos do gênero Cebus, apesar de se infectarem facilmente, apresentam baixa taxa de letalidade e geralmente desenvolvem imunidade.7
Os primatas desenvolvem viremia a partir de três a quatro dias após a picada do mosquito infectado, apresentando febre e apatia, e podem se recuperar em duas semanas ou evoluir para morte. Podem apresentar icterícia, êmese, desidratação, hemorragia, insuficiência hepática e renal e albuminúria devido à necrose hepática.7
A febre amarela silvestre manifesta-se sob a forma de casos esporádicos em regiões onde a população humana é vacinada; entretanto, ela também pode se apresentar na forma de surtos ou epidemias, geralmente precedidas de epizootias em primatas. A observação histórica mostra que nos primatas, a doença se manifesta periodicamente, em intervalos de tempo suficientes para o surgimento de novas populações de símios suscetíveis, após cada onda epizoótica. Isso reforça as constatações de que os surtos de FA nestes animais são seguidos por períodos longos de imunidade contra reinfecção, até que uma população de símios se reproduza e se desenvolva formando uma nova geração suscetível ao vírus.7,8,1
A partir de 1999, houve mudança no perfil epidemiológico da FA, quando a maioria dos casos passou a ser registrada fora das regiões Norte e Centro-oeste, consideradas focos naturais da doença no Brasil. Tal condição suscitou novas estratégias de vigilância, prevenção e controle no país.9,10 Até então, a vigilância da FA era baseada na ocorrência de casos humanos. A partir daquele ano, com a observação de mortes de PNH em vários municípios dos estados de Tocantins (TO) e Goiás (GO) e com a subsequente emergência da doença na população humana, tais eventos passaram a ser vistos como indicadores de risco (evento-sentinela) e alerta para a ocorrência de casos humanos de febre amarela silvestre.9,10
Com o propósito de aumentar a sensibilidade do sistema de vigilância da febre amarela e a oportunidade da resposta dos serviços de Saúde Pública em seu controle, foi implantada de forma gradativa, em todo o país, a notificação e investigação de epizootias em primatas, visando à detecção oportuna da circulação do vírus.
A partir de 2006, com a publicação da Portaria Ministerial N° 5/2006,a vigilância de epizootias em primatas foi incluída na lista de doenças e agravos de notificação compulsória, como evento-sentinela para a FA, visando à detecção precoce da circulação do vírus e consequente aplicação das medidas de prevenção antes da ocorrência de casos humanos.9-12
Este trabalho teve por objetivo analisar as epizootias em PNH ocorridas no período de 2007 a 2009, durante a reemêrgencia da febre amarela no Brasil, depois de quatro anos sem registro do vírus fora da região amazônica.
Metodologia
Trata-se de um estudo do tipo descritivo das epizootias em primatas notificadas ao Ministério da Saúde durante a reemergência do vírus da febre amarela fora da região amazônica. O período de estudo, a partir de outubro de 2007 até junho de 2009, foi considerado por compreender o intervalo entre o primeiro registro do vírus da febre amarela fora da região amazônica depois do ano de 2003, até o último registro no período, em junho de 2009.
Para captação dos dados, foram utilizados dois instrumentos: a) Ficha de Notificação de Epizootia do Sistema de Informação de Agravos de Notificação (Sinan); e b) planilha padronizada de notificação diária de epizootia, como instrumento de notificação rápida para o monitoramento das epizootias em primatas suspeitas de febre amarela no Brasil.
Os dados contidos nestes instrumentos foram consolidados em planilha eletrônica (Excel 2003). Foram incluídas as seguintes variáveis: localidade; município e unidade federada de ocorrência da epizootia; data do início da epizootia; semana epidemiológica; número de animais envolvidos na epizootia; gênero dos animais; coleta de material; e resultado laboratorial.
A definição de epizootia suspeita de febre amarela foi: primata não humano de qualquer espécie, encontrado morto (incluindo ossadas) ou doente, em qualquer local do território nacional.13
Para caracterização das mortes de macacos notificadas, foram consideradas as seguintes definições:
• Morte de macaco - morte de um ou mais primatas sem encaminhamento de amostra para diagnóstico de FA.
• Epizootia em primata confirmada para FA
- Critério laboratorial: morte de macaco com encaminhamento de amostra para diagnóstico laboratorial e resultado específico, conclusivo para FA.
- Critério Epidemiológico:
• Morte de primata com presença de achados macroscópicos sugestivos de FA, tais como: rinorragia, icterícias, hemorragias petequiais na pele, pulmões, coração, encéfalo, estômago, pâncreas e outros, registrada durante o período de transmissão, em município com circulação do vírus da FA.
• Morte de primata com achados macroscópicos sugestivos de FA durante o período de transmissão, notificada em município contíguo a município com circulação do vírus da FA.
• Epizootia em primata descartada para FA - morte de primata com encaminhamento de amostra para diagnóstico laboratorial e resultado conclusivo afastando a FA como causa.
A identificação dos animais foi feita pelos técnicos das Secretarias de Estado de Saúde (SES) e de Secretarias Municipais de Saúde (SMS), ou por colaboradores que realizaram as investigações de campo, e registrada na ficha ou planilha de notificação.
O diagnóstico foi realizado na rede de laboratórios de referência para a vigilância da febre amarela do Ministério da Saúde, Instituto Adolfo Lutz, em São Paulo-SP, e Instituto Evandro Chagas, em Belém-PA. As técnicas laboratoriais realizadas foram: exame anatomopatológico, prova de imuno-histoquímica, pesquisa de vírus por isolamento em culturas celulares e provas biomoleculares, além de sorologia pela prova de inibição da hemaglutinação.
As informações foram analisadas e apresentadas na forma de gráficos, tabelas e mapas. Para a análise das varáveis, foi utilizado o aplicativo Excel, do Microsoft Office 2007; e para a elaboração de mapas, o Terraview 3.2.0.
Resultados
De outubro de 2007 a maio de 2009, foram notificadas ao Ministério da Saúde 1.971 epizootias em primatas suspeitas de febre amarela, sendo 73 no ano de 2007, 1.050 em 2008 e 848 em 2009. Essas epizootias ocorreram em 520 municípios de 19 estados e envolveram 3.602 animais, com média de 1,8 animais por epizootia, variando de 1 a 20 animais.
Para caracterizar os diferentes períodos de transmissão durante o estudo, os registros de epizootias foram distribuídos em três momentos distintos: o primeiro período, de outubro de 2007 a maio de 2008, foi caracterizado por intensa transmissão na região Centro-oeste e totalizou 596 epizootias notificadas, envolvendo a morte de 987 primatas em 259 municípios de 16 unidades federativas; o segundo período foi caracterizado pela baixa ocorrência de epizootias suspeitas e ausência de epizootias confirmadas para a febre amarela, e se estendeu de junho a setembro de 2008, com 71 epizootias notificadas, distribuídas em 33 municípios de nove estados; o terceiro período esteve compreendido entre outubro de 2008 e junho de 2009 e totalizou 1.304 epizootias notificadas, distribuídas em 226 municípios de 15 estados (Figura 1).
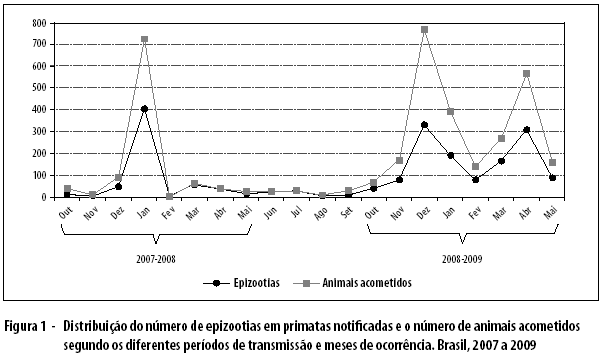
Entre as epizootias notificadas, 209 foram confirmadas para FA: 18 no primeiro período de transmissão, entre o final de 2007 e o início de 2008, caracterizado pela maior concentração de registros na região Centro-oeste; e 191 no terceiro período, entre outubro de 2008 e junho de 2009, segundo momento de transmissão no período do estudo, caracterizado pela confirmação de epizootias em primatas por febre amarela nas regiões Sul e Sudeste (Figura 2). Quando comparados os dois períodos de transmissão, observase maior número de confirmações em 2008-2009 (OR=5,51; IC95%: 3,29-9,33).

Quando observados os dados referentes à atividade de investigação entomológica e coleta de mosquitos para tentativa de isolamento do vírus na ocasião de epizootias em primatas, em apenas 0,5% (11/1971) das epizootias foi realizada a coleta vetorial, sugerindo investigação integrada somente em 7 epizootias no Paraná (PR) e 4 no Rio Grande do Sul (RS).
Das 1.971 epizootias notificadas no período, em 88,0% (1.735/1.971) foi possível identificar os animais segundo o gênero: 29,0% (503/1.735) do gênero Callithrix; 64,4% (1.118/1735) do gênero Alouatta; e 6,6% (114/1735) do gênero Cebus. Em uma única epizootia ocorrida no RS, houve o envolvimento dos três gêneros simultaneamente; em duas, ocorridas em Goiás (GO) e Minas Gerais (MG), foram acometidos Callithrix e Cebus; quatro epizootias em GO, Tocantins (TO) e Mato Grosso do Sul (MS) atingiram Callithrix e Alouatta; e em outras cinco, ocorridas em GO, PR, Roraima (RR) e RS, Alouatta e Cebus. A média de animais do gênero Alouatta mortos foi de 2,1 por epizootia, enquanto que para os gêneros Cebus e Callithrix, foi de 1,4 e 1,2, respectivamente.
Foram encaminhadas amostras de primatas para diagnóstico da FA em 22,2% (n=437/1971) do total de epizootias notificadas no período do estudo. As vísceras foram os principais materiais clínicos para o diagnóstico, com 69,3% (303/437) das amostras, seguidas de cérebro, com 4,1% (18/437), e sangue/soro, com 2,5% (11/437) das amostras. Em 106 epizootias, foram encaminhadas amostras de mais de um tipo de material clínico para diagnóstico, assim distribuídas: em 15,5% (68/437), vísceras e cérebro; em 5,6% (25/437), vísceras e sangue/soro; e em 3,0% (13/437), foram coletados vísceras, cérebro e sangue/soro.
Do total de amostras de primatas encaminhadas para laboratório, 43,7% (191/437) foram confirmadas para FA, 55,8% (244/437) foram descartadas e duas tiveram resultados inconclusivos. Ademais, 18 epizootias foram confirmadas para FA por vínculo epidemiológico, totalizando 209 epizootias confirmadas no período estudado.
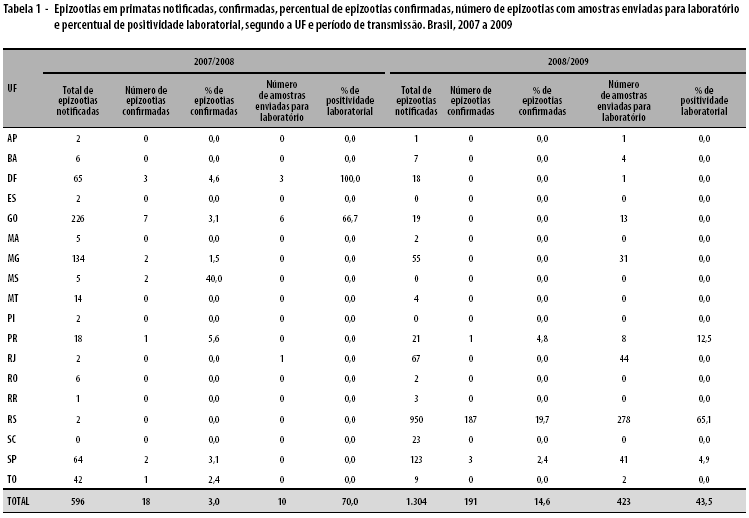
No período de transmissão 2007-2008, foram notificadas 596 epizootias em primatas entre outubro de 2007 e maio de 2008, com maior número de notificações em janeiro de 2008 (Figura 3). Foram confirmadas 18 epizootias por FA, distribuídas nos estados de GO (7/226), TO (1/42), Distrito Federal (DF) (3/65), MS (2/5), MG (2/134), São Paulo (SP) (2/64) e PR (1/18) (Tabela 1). Destas, 11 foram confirmadas por vínculo epidemiológico.
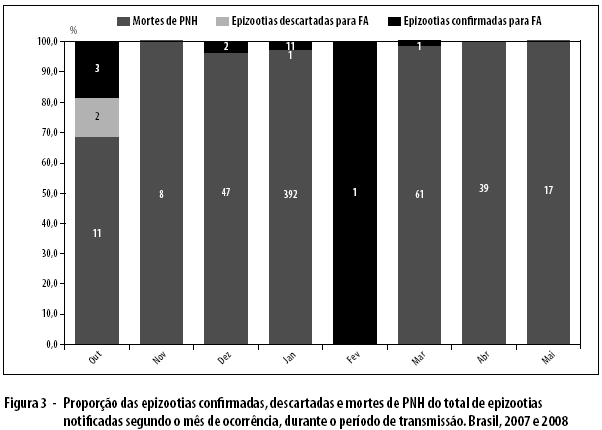
No período de baixa ocorrência de epizootias, entre junho e setembro de 2008, foram notificadas 71 epizootias, com média de 17,7 epizootias/mês, distribuídas em 33 municípios de nove estados, provenientes principalmente de SP, com 52,1% (37/71), da Bahia (BA), com 16,9% (12/71), de MG, com 9,8% (7/71), e do RS, com 5,6% (4/71). Nesse período, foram encaminhadas somente quatro amostras para diagnóstico laboratorial (duas provenientes de Ribeirão Preto-SP, uma de São José do Rio Preto-SP e uma de Montes Claros-MG), as quais tiveram resultado negativo para FA.
No segundo período de transmissão do estudo, entre outubro de 2008 e maio de 2009, foram notificadas 1.304 epizootias envolvendo 2.526 primatas, com média de 163,4 epizootias/mês e 1,9 animais por epizootia, distribuídas em 14 estados, sendo o maior número de notificações proveniente do RS, com 72,8% (950/1.304), seguido de SP, com 9,4% (123/1.304), e do Rio de Janeiro (RJ), com 5,1% (67/1.304) (Tabela 1).
No período de reemergência 2008-2009, observou-se aumento do número de epizootias a partir de outubro de 2008 (semana epidemiológica SE-40), persistindo até meados de maio de 2009 (SE-19). Nesse período, foi observado um pico no número de epizootias em dezembro (SE-49) e outro entre março (SE-12) e abril (SE-17) (Figura 4).
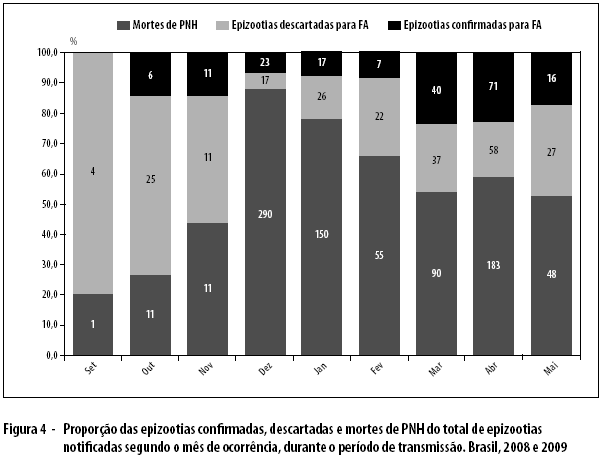
Do total de epizootias notificadas no período de transmissão 2008-2009, foram confirmadas para FA 191 (14,6%), sendo 96,3% (184/191) por laboratório e 3,7% (7/191) por vínculo epidemiológico. A confirmação de epizootias para febre amarela aconteceu nos estados do RS, com 19,7% (187/950) positivas, SP, com 2,4% (3/123), e PR, com 4,8% (1/21) (Tabela 1). Foram identificados os gêneros dos primatas em 96,1% (1.253/1.304) das epizootias notificadas, sendo o Alouatta o mais acometido, presente em 81,6% (1.023/1.253) das epizootias, seguido do gênero Callithrix, com 14,8% (186/1.253), e do gênero Cebus, com 4,0% (50/1.253). Do total de amostras positivas para FA, 96,7% eram do gênero Alouatta e em 3,3% não foi possível identificar o gênero.
No mesmo período, em SP, foram notificadas 123 epizootias, ocorridas em 53 municípios, entre outubro de 2008 (SE-40) e maio de 2009 (SE-20); 33,3% (41/123) delas tiveram encaminhamento de amostras e destas, duas tiveram confirmação laboratorial para FA, nos municípios de Buri-SP e Itapetininga-SP, e uma foi confirmada por vínculo epidemiológico, em Urupês-SP. Não foi notificada a coleta de vetores em qualquer das epizootias ocorridas no estado.
No PR, ocorreram 21 epizootias em 17 municípios,= entre dezembro de 2008 (SE-49) e maio de 2009 (SE-16), envolvendo 55 animais dos três gêneros mais frequentemente registrados. Foram encaminhadas para laboratório amostras de 38,1% das epizootias notificadas (8/21), com coleta de vetores em cinco delas. O resultado laboratorial de uma amostra proveniente do município de Ribeirão Claro-PR, divisa com SP, foi o único conclusivo para FA, e o material encaminhado a partir da coleta de vetores não teve seu resultado laboratorial informado.
No RS, as epizootias em primatas ocorreram entre outubro de 2008 (SE-42) e maio de 2009 (SE-21). Foram notificadas 950 epizootias, distribuídas em 103 municípios, acometendo 2.017 animais, com média de 2,1 por epizootia. Houve coleta de amostra em 29,3% (278/950) das epizootias notificadas, sendo as vísceras o material de eleição em 99,6% dos casos. Foram coletados vetores em quatro municípios do estado: Três Passos-RS, Porto Alegre-RS, Coronel Barros-RS e Tiradentes do Sul-RS. Foram confirmadas 187 epizootias por FA, sendo 96,8% (181/187) por diagnóstico laboratorial e 3,2% (6/187) por vínculo epidemiológico, distribuídas em 66 municípios do estado. Quando referidos os gêneros dos primatas envolvidos nas epizootias, o Alouatta foi identificado em 99,2% (942/950), seguida do Callithrix, com 0,6% (6/950) e do Cebus, com 0,2% (2/950).
Discussão
Apesar de a febre amarela ser historicamente endêmica na região amazônica, entre 2007 e 2009 foram registradas epizootias em primatas nos estados das regiões Sul, Sudeste e Centro-oeste. Houve confirmação de epizootias por FA nos estados de TO, RS, PR, SP, MG, MS, GO e DF, ratificando a maior incidência da doença na região extra-amazônica, como observado desde 1999.
Conforme sugerido por Strode e colaboradores,1 a ocorrência de casos de febre amarela silvestre em humanos é precedida de epizootias em primatas. Os dados analisados neste estudo mostraram que as epizootias tiveram início em outubro de 2007 (SE-40) e seguiram até dezembro (SE-51), antecedendo o período de maior ocorrência de casos humanos da doença, entre dezembro e maio (SE-52 a SE-19). Assim, pode-se verificar que o mesmo comportamento apontado por esses autores foi observado nesse estudo. Além disso, Lima e colaboradores14 reforçam que a suscetibilidade de primatas ao vírus FA deve servir de alerta para a aplicação de medidas preventivas em humanos.4 Tais recomendações estão incorporadas às normas técnicas do Programa de Vigilância e Controle da FA desde 1999.4
O Manual de Vigilância de Epizootias em Primatas Não Humanos, da Secretaria de Vigilância em Saúde do Ministério da Saúde (SVS/MS), publicado em 2005, adota medidas de natureza preventiva, tais como busca ativa de casos humanos e bloqueio de transmissão por vacinação, na ocasião da ocorrência de epizootias em primatas confirmadas por FA.13
A investigação entomológica como ferramenta de vigilância epidemiológica dos eventos envolvendo mortes de macacos, conforme preconizada pelo Ministério da Saúde, foi realizada em apenas 0,5% (11/1.971) das epizootias notificadas. Devido à baixa frequência de aplicação, essa ferramenta não foi relevante como apoio à investigação da circulação viral nos locais onde ocorreram as epizootias, embora seja útil para a avaliação de potenciais vetores e determinação do ciclo de transmissão.13,15
Quando comparadas as epizootias confirmadas por FA ocorridas durante os dois períodos de transmissão (20072008 e 2008-2009), observa-se comportamentos distintos quanto à evolução espaço-temporal dos eventos, além de diferenças nos critérios de confirmação dos casos. As epizootias ocorridas durante o primeiro período (20072008) apresentaram maior dispersão espacial (TO, GO, DF, MS, MG, SP e PR), concentrando-se com maior frequência nas regiões Centro-oeste e Sudeste, enquanto as epizootias ocorridas entre 2008-2009 restringiram-se às regiões Sul e Sudeste, nos estados de SP, PR e RS. No que se refere à evolução no tempo, as epizootias do primeiro período de transmissão concentraram-se no mês de janeiro, enquanto as do segundo período de transmissão tiveram picos nos meses de dezembro e abril.
Quanto à confirmação de casos, foi realizada em ambos os períodos, tanto por critério laboratorial como por vínculo epidemiológico. No primeiro período, 61,1% das confirmações foram por vínculo epidemiológico, enquanto no segundo período, o critério laboratorial foi o mais frequente, com 95,8% das epizootias confirmadas. O maior número de confirmações em 2008-2009 deve-se, entre outros fatores, à maior taxa de coleta de amostras registrada nesse período, em função da maior sensibilização dos serviços de vigilância em saúde quando comparada à da vigilância no período anterior. Outrossim, grande parte dos eventos notificados em 2008-2009 ocorreu no RS, onde a vigilância de epizootias em primatas havia sido implantada no ano 2000, o que contribuiu sobremaneira para a maior capacidade de resposta frente ao período de transmissão 2007-2008. Vale destacar que, entre 2008 e 2009, o Ministério da Saúde, em caráter temporário durante os períodos de transmissão de FA, optou pela realização do diagnóstico laboratorial de amostras oriundas da região Sul pelo Instituto Adolfo Lutz, de São Paulo-SP, e o diagnóstico das amostras oriundas do restante do país foi realizado pelo Instituto Evandro Chagas, de Belém-PA, visando à facilitação do fluxo de amostras e maior oportunidade na emissão dos resultados.
Desde o início da implantação pelo Ministério da Saúde, em 1999, da vigilância de epizootias em primatas como ferramenta para a vigilância epidemiológica da FA, evidências de circulação viral, tanto em primatas quanto em vetores, passaram a ser incluídas entre os critérios de classificação das áreas de risco para FA.
A vigilância de epizootias como evento-sentinela para a vigilância da FA, embora relativamente recente, encontra-se em desenvolvimento no Brasil. Atualmente, são poucos os trabalhos desse tipo descritos na literatura, seja pelo relato de pesquisadores, seja pela descrição de experiências de serviços de vigilância. É necessário que iniciativas de detecção precoce sejam estimuladas, promovendo novas experiências e divulgação para o aperfeiçoamento do sistema de vigilância, que tem como seu principal produto uma melhor capacidade dos serviços de Saúde Pública de responder à FA.
Este estudo apresenta resultados da prática exercida na rede de serviços do Sistema Único de Saúde, o SUS, e as informações aqui discutidas são de fundamental importância para o aperfeiçoamento da vigilância da febre amarela no Brasil e para a consolidação da notificação de epizootias em primatas como um instrumento de prevenção à ocorrência de casos humanos da doença.
Agradecimentos
Aos profissionais de saúde da rede de serviços do SUS e unidades colaboradoras, unidades de notificação no Sistema de Informação de Agravos de Notificação - Sinan - envolvidas direta e indiretamente neste estudo.
Aos colegas do Grupo Técnico de Vigilância das Arboviroses, da Coordenação Geral de Laboratórios (CGLAB)/SVS/MS, dos Institutos Evandro Chagas e Adolfo Lutz, e das Secretarias de Estado e Secretarias Municipais de Saúde que contribuíram para a elaboração deste artigo.
Referências
1. Strode GK, Bugher JC, Austin-Kerr J, Smith HH, Smithburn KC, Taylor RM, et al., editors. Yellow Fever. New York: McGraw-Hill Book Company; 1951.
2. Camacho LAB, Freire MS, Leal MLF, Aguiar SG, Nascimento JP, Iguchi T, Lozana JA, Farias RHG. Immunogenicity of WHO-17D and Brazilian 17DD yellow fever vaccines: a randomized trial. Revista de Saúde Pública. 2004; 38(5):671-678.
3. Consoli RAGB, Lourenço-de-Oliveira R. Principais mosquitos de importância sanitária no Brasil. Rio de Janeiro: Fiocruz; 1998.
4. Ministério da Saúde. Fundação Nacional da Saúde. Manual de Vigilância Epidemiológica da Febre Amarela. Brasília: Ministério da Saúde; 1999. 60 p.
5. Marcondes CB. Flaviviroses: dengue, febre amarela e outras doenças: doenças transmitidas e causadas por Artrópodes. São Paulo: Atheneu; 2009. p. 9-25.
6. Ministério da Saúde. Sistema de Informação de Febre Amarela e Dengue (SISFAD). Brasília: Ministério da Saúde; 2010.
7. Kindlovits LM, Kindlovits A. febre amarela: clínica e terapêutica em primatas tropicais. 2a ed. Rio de Janeiro: L. F. Livros; 2009. p. 190-191.
8. Amaral R, Tauil PL. Duas ameaças de um mosquito: febre amarela e dengue. A Saúde no Brasil. 1983; 1(4):236-238.
9. Ministério da Saúde. Secretaria de Vigilância em Saúde. Mortes de macacos e a prevenção da febre amarela no Brasil, 2007 e 2008: Notas técnicas 2008. Brasília: Ministério da Saúde; 2008. [acessado em 20 fev. 2010]. Disponível em http://portal.saude.gov.br/portal/arquivos/pdf/nota_epizootia110108.pdf
10. Vasconcelos PFC. Febre amarela. Revista da Sociedade Brasileira de Medicina Tropical. 2003; 36(2): 275-293.
11. Portaria Ministerial n° 5, de 22 de fevereiro de 2006. Inclui doenças na relação nacional de notificação compulsória, define doenças de notificação imediata, relação dos resultados laboratoriais que devem ser notificados pelos Laboratórios de Referência Nacional ou Regional e normas para notificação de casos. Diário Oficial da União, Brasília, p. 38-34, 21 de fevereiro de 2005. Seção 1. [acessado em 25 mar. 2010]. Disponível em http://portal.saude.gov.br/portal/arquivos/pdf/portaria_5_2006.pdf.
12. Ministério da Saúde. Manual de vigilância de epizootias em primatas não-humanos. Secretaria de Vigilância em Saúde. Brasília: Ministério da Saúde; 2005. [acessado em 30 mar. 2010]. Disponível em http://portal.saude.gov.br/portal/arquivos/pdf/epizootias.pdf.
13. Costa ZGA. Estudo das características epidemiológicas da febre amarela no Brasil, nas áreas fora da Amazônia Legal, período de 1999-2003 [Dissertação de Mestrado]. Brasília (DF): Escola Nacional de Saúde Pública Sergio Arouca; 2005.
14. Lima MA, Romano-Lieber NS, Duarte AMRC. Circulation of antibodies against yellow fever virus in a simian population in the area of Porto Primavera Hydroelectric Plant, São Paulo, Brazil. Revista do Instituto de Medicina Tropical de São Paulo. 2010; 52(1):11-15.
15. Ministério da Saúde. Fundação Nacional da Saúde. Dengue: instruções para pessoal de combate ao vetor: manual de normas técnicas. 3a ed. Brasília: Ministério da Saúde; 2001. 84 p.
16. Gershman M, Staples JE. Yellow Fever. [acessado em 12 dez. 2010]. Disponível em http://wwwnc.cdc.gov/travel/yellowbook/2010/chapter-2/yellow-fever.aspx
 Endereço para correspondência:
Endereço para correspondência:
Coordenação de Vigilância de Doenças
Transmitidas por Vetores e Antropozoonoses
(COVEV/SVS/MS), SCS, Quadra 4, Bloco A,
Edifício Principal, 2° andar, Asa Sul, Brasília-DF.
CEP:70304-000
E-mail:francisco.araujo@saude.gov.br
Recebido em 19/04/2010
Aprovado em 06/12/2011