Introdução
A sífilis congênita (SC) é um problema de Saúde Pública, embora seja possível prevenir a doença: o controle da transmissão vertical da sífilis é factível, dispõe de testes diagnósticos e tratamento eficaz de baixo custo.1 A infecção da gestante pelo Treponema pallidum, agente etiológico da sífilis, acarreta desfechos desfavoráveis e graves sequelas perinatais como surdez, cegueira, deficiência mental, parto prematuro e aborto, entre outros.
Desde 2010, a região da América Latina e Caribe vem apresentando crescimento da ocorrência de SC. Estimativas indicam que, em 2015, nasceram 22.400 crianças com sífilis na região.2 No Brasil, em 2016, a taxa de detecção da sífilis adquirida foi de 42,5/100 mil habitantes, a taxa de incidência em gestantes foi de 12,4/1 mil nascidos vivos (NV) e a incidência da sífilis congênita, de 6,8/1 mil NV.3
O Pacto pela Saúde do Brasil inclui ações que visam superar dificuldades para o controle da sífilis, tais como falta de tratamento do parceiro4 e predomínio de gestantes com pré-natal incompleto.5 De 2010 a 2016, foram notificados no Tocantins 1.021 casos de SC, 1,04% do total detectado no país naquele período. Em 2016, a incidência da doença foi de 9,9/1 mil NV, superior à média do país, de 6,8/1 mil NV.6 Torna-se importante monitorar esse indicador e sensibilizar os gestores da Saúde para a necessidade de intervenções voltadas ao aprimoramento da prevenção e controle da sífilis congênita, especialmente no que se refere à melhoria da qualidade do pré-natal.
Este estudo teve como objetivo descrever o perfil epidemiológico da sífilis congênita no estado do Tocantins, Brasil, no período de 2007 a 2015.
Métodos
Estudo descritivo referente ao período de 2007 a 2015. Tocantins está localizado ao sudeste da região Norte do Brasil e ocupa área de aproximados 277.621km². Em 2010, o estado possuía 1.383.445 hab., com uma densidade demográfica de 4,98 hab./km.2,7
A população estudada foi constituída por nascidos vivos no período de 2007 a 2015. O Sistema de Informação de Agravos de Notificação (Sinan) e o Sistema de Informações sobre Nascidos Vivos (Sinasc) foram as fontes de dados do estudo.
As seguintes variáveis foram analisadas:
a) Relativas à gestante
zona de residência (rural; urbana);
escolaridade (analfabeta; ensino fundamental; ensino médio; ensino superior);
raça/cor da pele (parda; não parda);
faixa etária (em anos; <15; 15-24; 25-34; ≥35);
realização de pré-natal (sim; não);
período de início do pré-natal (1º trimestre; 2º trimestre; 3º trimestre);
período de diagnóstico da sífilis materna (pré-natal; parto/curetagem; pós-parto); e
adequação do tratamento da gestante (adequado; inadequado);
b) Relativas ao parceiro
c) Relativas ao recém-nascido
diagnóstico clínico (assintomático; sintomático; sem informação);
diagnóstico laboratorial do sangue periférico e líquor;
alteração liquórica (venereal disease research laboratory [VDRL]); e
esquema de tratamento (penicilina cristalina; penicilina procaína; penicilina benzatina; outro; sem informação).
As adequações das condutas basearam-se nos critérios estabelecidos pelo Ministério da Saúde.6 As proporções em cada estrato das variáveis de interesse foram calculadas excluindo-se casos cuja informação era ignorada.
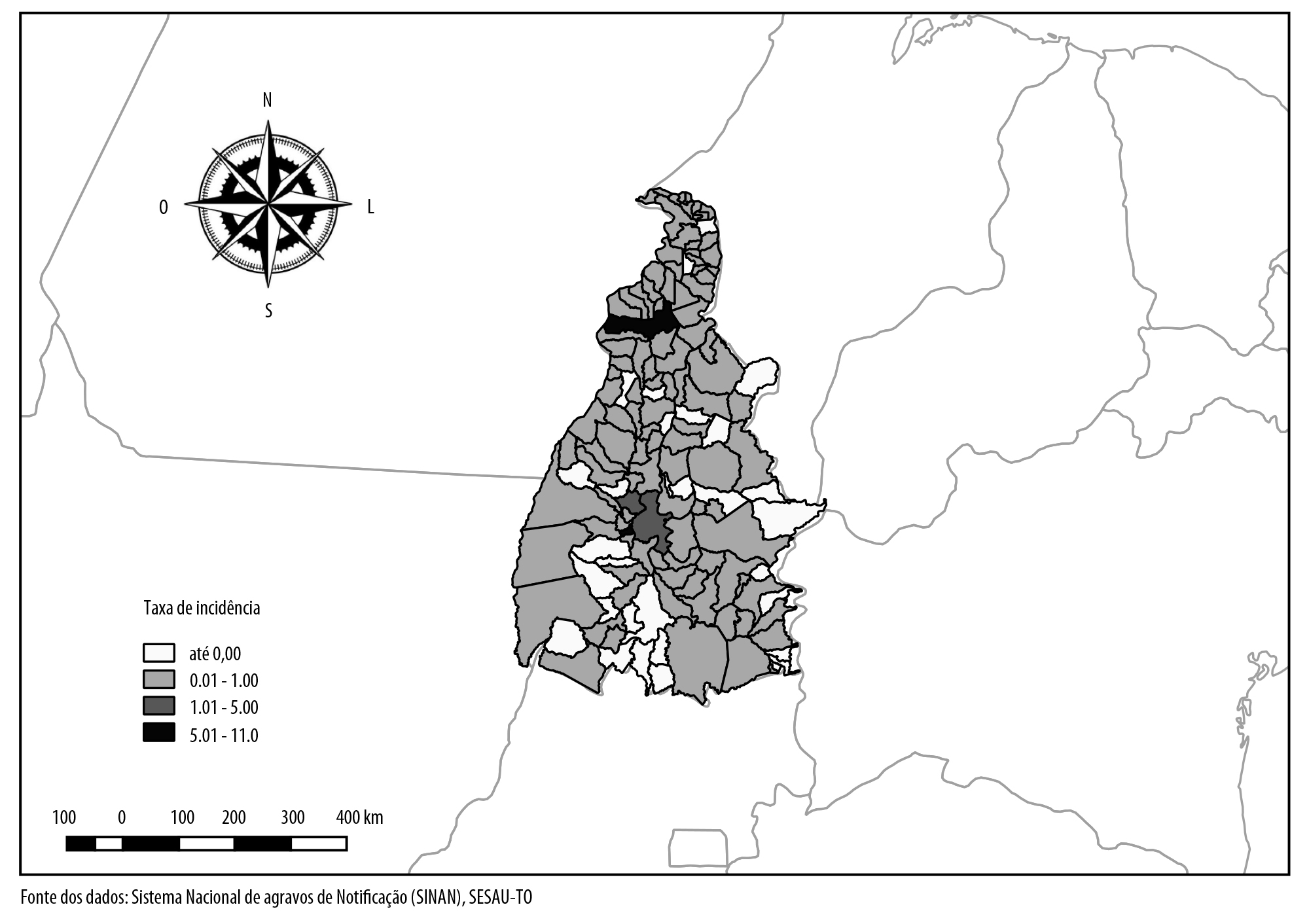
Calculou-se os coeficientes de incidência anual da SC por 1 mil NV, entre 2007 e 2015. Na análise da distribuição espacial, foram empregados os coeficientes médios de incidência por município, acumulados para o período definido. Esse indicador foi representado em um mapa do estado do Tocantins, elaborado com auxílio do software TabWin 4.14.
O projeto do estudo recebeu a anuência da Secretaria de Saúde do Estado do Tocantins, conforme estabelecido pela Portaria nº 796/2014, e foi aprovado pelo Comitê de Ética em Pesquisa do Instituto de Saúde Coletiva da Universidade Federal da Bahia (CEP/ISC/UFBA): Parecer nº 1.990.883, de 28 de março de 2017.
Resultados
De 2007 a 2015, foram notificados 1.029 casos de SC no Tocantins, correspondendo a uma incidência média anual de 4,6/1 mil NV. No período, esse indicador passou de 3,1/1 mil (2007) para 9,8/1 mil NV (2015), representando aumento de 216,1%. Este crescimento não foi linear, visto que, de 2007 a 2009, a incidência da doença reduziu-se de 3,1 para 2,6%, enquanto de 2011 a 2015 aumentou 157,9%, passando de 3,8 para 9,8%.
A maioria dos recém-nascidos com SC tinha mãe nas idades de 15-24 (57,6%) e 25-34 anos (34,2%), com ensino fundamental (75,2%), residente em zona urbana (91,4%) e de raça/cor da pele parda (86,3%). Entre as 891 (89,1%) mães que realizaram o pré-natal, 21,2% iniciaram-no quando do 1º trimestre da gestação, 33,0% no 2º e 45,8% no 3º trimestre. Observou-se que 50,8% dos casos de sífilis materna foram diagnosticados durante o pré-natal e 41,7% no momento do parto/curetagem; e que, para 83,9% das 670 gestantes submetidas a tratamento, este foi considerado inadequado. As mães cujos parceiros foram tratados e aqueles com parceiros não tratados para sífilis corresponderam, respectivamente, a 17,0% e 83,0% dos 943 casos informados (Tabela 1). A variável ‘adequação do tratamento materno para sífilis’ apresentou 34,9% de informação ignorada/não registrada; para as demais variáveis, este percentual variou de 0,4% para raça/cor da pele a 10,2% para escolaridade.
Tabela 1 - Distribuição dos nascidos vivos notificados com sífilis congênita (n=1.029) segundo características clínicas e sociodemográficas maternas, Tocantins, 2007-2015
| Variáveis | n | % |
|---|---|---|
| Faixa etária (em anos) | ||
| <15 | 18 | 1,8 |
| 15-24 | 586 | 57,6 |
| 25-34 | 348 | 34,2 |
| ≥35 | 65 | 6,4 |
| Escolaridadea | ||
| Analfabeta | 11 | 1,2 |
| Ensino fundamental | 696 | 75,2 |
| Ensino médio | 203 | 21,9 |
| Ensino superior | 15 | 1,6 |
| Zona de residência | ||
| Urbana | 926 | 91,4 |
| Rural | 87 | 8,6 |
| Raça/cor da peleb | ||
| Parda | 885 | 86,3 |
| Não parda | 140 | 13,7 |
| Realização do pré-natal | ||
| Sim | 891 | 89,1 |
| Não | 109 | 10,9 |
| Inicio do acompanhamento pré-natal | ||
| 1º trimestre | 189 | 21,2 |
| 2º trimestre | 294 | 33,0 |
| 3º trimestre | 408 | 45,8 |
| Diagnóstico de sífilis | ||
| Pré-natal | 507 | 50,8 |
| Parto/curetagem | 417 | 41,7 |
| Pós-parto | 75 | 7,5 |
| Adequação do tratamento materno para sífilis | ||
| Adequado | 108 | 16,1 |
| Inadequado | 562 | 83,9 |
| Tratamento para sífilis no parceiro | ||
| Sim | 160 | 17,0 |
| Não | 783 | 83,0 |
a) 925 observações válidas.
b) 1.025 observações válidas.
Quanto aos recém-nascidos notificados com SC, 86,7% realizaram VDRL de sangue periférico e 39,4% VDRL no líquor, sendo 86,2% e 5,9%, respectivamente, reagentes. Entre aqueles que apresentaram alteração liquórica, 43,5% foram examinados, dos quais observou-se alteração em 2,1%. Com relação ao diagnóstico clínico, 86,9% eram assintomáticos; e para os 859 com informação sobre tratamento, a droga mais utilizada (73,8%) foi a penicilina cristalina (Tabela 2).
Tabela 2 - Distribuição dos nascidos vivos notificados com sífilis congênita (n=1.029) segundo testes laboratoriais, tipo de diagnóstico e esquema de tratamento, Tocantins, 2007-2015
| Variáveis | n | % |
|---|---|---|
| VDRLa sangue periférico | ||
| Com informação | 990 | 96,2b |
| Realizado | 861 | 86,7c |
| Reagente | 742 | 86,2 |
| Não reagente | 119 | 13,8 |
| Não realizado | 129 | 13,0c |
| Sem informação | 39 | 3,8b |
| VDRLa líquor | ||
| Com informação | 938 | 91,2b |
| Realizado | 370 | 39,4c |
| Reagente | 22 | 5,9 |
| Não reagente | 348 | 94,1 |
| Não realizado | 568 | 60,6c |
| Sem informação | 91 | 8,8b |
| Alteração liquórica | ||
| Com informação | 963 | 93,6b |
| Examinado | 419 | 43,5c |
| Com alteração | 9 | 2,1 |
| Sem alteração | 410 | 97,9 |
| Não examinado | 544 | 56,5c |
| Sem informação | 66 | 6,4b |
| Diagnóstico clínico | ||
| Com informação | 746 | 72,5b |
| Assintomático | 648 | 86,9 |
| Sintomático | 98 | 13,1 |
| Sem informação | 283 | 27,5b |
| Esquema de tratamento | ||
| Com informação | 859 | 83,5b |
| Penicilina cristalina | 634 | 73,8 |
| Penicilina procaína | 57 | 6,6 |
| Penicilina benzatina | 71 | 8,3 |
| Outro | 97 | 11,3 |
| Sem informação | 170 | 16,5b |
a) VDRL: venereal disease research laboratory.
b) Percentual em relação ao total de nascidos vivos.
c) Percentual em relação ao total de casos com informação.
Dos 139 municípios existentes no Tocantins, dois - um na região central e o outro no norte do estado - apresentaram incidência média na faixa de 5,0 a 11,0/1 mil NV. Outros dois, localizados também na região central, registraram incidência na faixa de 1,0 a 5,0/1 mil NV. Na maioria dos municípios (74,8%), o valor do indicador foi de até 1,0/1 mil NV; nos demais (22,3%), não houve registro da doença (Figura 1).
Discussão
Evidenciou-se, de 2007 a 2015, crescimento intenso na incidência de SC no estado do Tocantins. A maioria das mães se encontravam em idade reprodutiva, possuíam baixa escolaridade, raça/cor da pele parda, iniciaram as consultas de pré-natal no 3º trimestre e, aproximadamente, metade delas recebeu o diagnóstico de sífilis durante essas consultas. O tratamento foi inadequado para mais de 80% das gestantes; proporção semelhante foi observada no tratamento de seus parceiros.
O crescimento da incidência da SC no estado pode tanto resultar no aumento real do número de casos como decorrer da melhoria na estruturação da rede de serviços de saúde. Considerando-se a expansão da Estratégia Saúde da Família (ESF) e a adesão à Rede Cegonha, possivelmente, essas iniciativas de Saúde Pública contribuíram para a melhoria da notificação. Destaca-se o aumento da SC observado no país como um todo, 5 sugerindo que os avanços imprimidos pela ESF e Rede Cegonha estão a ampliar a sensibilidade na detecção da doença, embora não se mostrem suficientes para prevenir as infecções na gestação ou mesmo detectar precocemente - e tratar - as gestantes e seus parceiros, no sentido de se evitarem novos casos de SC.
Assim como em outros estudos,8,9 a maioria das gestantes realizou pré-natal, o que deve ter contribuído para melhorar a detecção da sífilis. Alguns autores encontraram baixos percentuais de gestantes que iniciaram o pré-natal tardiamente;10,11 resultado diferente do observado no Tocantins, onde esses percentuais foram elevados. Este achado é preocupante para o estado, pois o atraso do início dessa atenção está associado a um maior risco de ocorrência da SC.12-14
Considerando-se que o início do acompanhamento pré-natal no primeiro trimestre da gestação é indicador de qualidade de atenção à saúde materna,9,5 pode-se levantar a hipótese de que, no Tocantins, esse cuidado ainda é insuficiente. No presente estudo, a maioria das mães diagnosticadas com sífilis não se submeteu ao tratamento para a doença ou esse tratamento foi inadequado, situação também encontrada em Belo Horizonte.15 Isto se agrava com o fato de 83,0% dos parceiros dessas gestantes não terem realizado tratamento para sífilis.
Ressalta-se, no Tocantins, a baixa proporção de NV com SC que realizou o exame de líquor incluindo o VDRL, teste fundamental para a tomada de decisão sobre o uso da penicilina cristalina intravenosa em vez da penicilina procaína. Esta última não constitui opção diante da possibilidade de o recém-nascido apresentar neurossífilis.16,17
Uma das explicações para o padrão da distribuição espacial da SC encontrado nesta investigação, segundo o qual a incidência da doença se concentrava em apenas 8,6% dos municípios, pode ser o fato de estes serem os mais populosos e apresentarem maior chance de contar com uma rede de serviços de saúde mais estruturada e capacitada para o diagnóstico. Deve-se, outrossim, considerar uma possível fragilidade do sistema de informação dos demais municípios e a complexidade do diagnóstico da SC no recém-nascido, haja vista a maioria das crianças infectadas pelo Treponema pallidum ser assintomática ao nascer, apresentar títulos de VDRL inferiores aos maternos, além da dificuldade em realizar exame liquórico.
Por haver sido realizado com dados secundários e abordar uma doença de difícil diagnóstico no recém-nascido, o presente estudo e seus resultados devem ser interpretados com cautela, dada a subnotificação de casos. Entretanto, tal limitação aponta para a possibilidade de a situação epidemiológica no Tocantins ser mais grave do que a apresentadas no perfil aqui descrito. Ademais, a agregação dos dados de um longo período pode não necessariamente refletir o padrão de distribuição atual da doença.
A conduta inicial para detecção e tratamento da sífilis congênita não está totalmente em acordo com as diretrizes do Ministério da Saúde:3 o diagnóstico da maioria dos casos tem se realizado tardiamente, podendo trazer consequências adversas para as crianças acometidas. Sob esta perspectiva, é importante destacar a importância da intensificação das ações de vigilância, prevenção e controle da sífilis, incluindo a melhoria do cuidado pré-natal.










 texto em
texto em 
 Curriculum ScienTI
Curriculum ScienTI