Introdução
A COVID-19, doença respiratória causada pelo novo coronavírus, SARS-CoV-2 (Severe Acute Respiratory Syndrome Coronavirus 2), foi declarada pandemia pela Organização Mundial da Saúde (OMS) no início de março de 2020.1
Devido à alta infectividade, poucos meses após a descoberta do vírus, o número de casos confirmados da doença no mundo atingiu um total de 23.721.008, com 814.852 mortes até 30 de agosto de 2020. Nesta mesma data, os Estados Unidos lideravam o ranking mundial, tanto de casos confirmados, 5.755.002, como de óbitos, 177.773, e o Brasil ocupava a 2ª posição no total de casos, 3.622.861, e a 2ª posição no total de óbitos, com 115.309 vítimas fatais.2
Com a descoberta da doença, sua alta transmissibilidade tornou-se um grande desafio para os diversos sistemas de saúde. A comunidade científica voltou seus esforços à busca de soluções e estratégias para conter a disseminação do vírus, destacando-se a realização de testes diagnósticos e detecção rápida, visando identificar as pessoas infectadas e direcioná-las ao isolamento, e assim quebrar a cadeia de transmissão da doença.
Os testes de diagnóstico para a COVID-19, entretanto, continuam em constante evolução. A reação em cadeia da polimerase com transcrição reversa (RT-PCR) foi considerada método-padrão de referência para confirmação da infecção, pois detecta o ácido nucleico do vírus SARS-CoV-2 no escarro, esfregaços de garganta e secreções das amostras do trato respiratório inferior nos primeiros sete dias de infecção.3 Os ensaios imunoenzimáticos e os imunocromatográficos, por sua vez, detectam a infecção de forma indireta, medindo a resposta imune do hospedeiro à infecção.4
A amostra deve ser obtida, em geral, a partir do oitavo dia do início de sintomas, garantindo o tempo necessário para o sistema imunológico produzir anticorpos em quantidade suficiente para detecção. Porém, é necessário seguir a indicação, o uso e a interpretação adequada dos testes, para garantir maior confiabilidade dos resultados e evitar o desperdício de materiais e o aumento nos gastos com o procedimento.5 Não obstante, há divergência na literatura sobre o momento adequado entre o início dos sintomas da doença e a realização de testes diagnósticos para COVID-19.
Face a essas considerações, os achados deste estudo podem fornecer subsídios para a execução dos testes nos serviços de saúde nos tempos recomendados, favorecendo a obtenção de resultados mais fidedignos, além do aprimoramento das ações de vigilância em saúde para detecção e controle da COVID-19, reduzindo o número de casos novos da doença e os custos associados.
O estudo teve como objetivo analisar as notificações de síndrome gripal segundo o intervalo de tempo decorrido entre o início dos sintomas e a realização do exame para COVID-19.
Métodos
Estudo transversal, realizado com base nos registros de testes utilizados para diagnóstico da COVID-19 em todas as capitais dos estados e no Distrito Federal do Brasil.
Em março de 2020, desde quando a disseminação da COVID-19 avançou no Brasil, o país iniciou operações logísticas para provimento de insumos e pessoal qualificado a realizar testes diagnósticos da doença e, a partir do mapeamento dos resultados, implementar ações de resposta.6 Naquele contexto, a rede laboratorial apresentava diversidade quanto ao tempo e tipo de teste aplicado, conforme sua disponibilidade para os estados brasileiros, tanto na Saúde Pública como na Saúde Suplementar.
Segundo o painel de testes diagnósticos disponibilizados no sítio eletrônico do Ministério da Saúde, foram realizados no país 15.150.356 exames, dos quais 7.132.276 (47,1%) RT-PCR e 8.018.080 (52,9%) testes rápidos, perfazendo um gasto de R$ 384.331.533,78 para os cofres públicos.7 Cabe ressaltar a obrigatoriedade da notificação no Ministério da Saúde de todos os resultados de testes diagnósticos para detecção da COVID-19, realizados por laboratórios da rede pública e da rede privada, universitários e quaisquer outros, em todo o território nacional. A notificação é compulsória para todos os resultados de testes diagnósticos realizados, sejam positivos, negativos, inconclusivos e correlatos, qualquer que seja a metodologia utilizada, e deve-se realizar no prazo de até 24 horas, a contar da obtenção do resultado, mediante registro e transmissão de informações pela Rede Nacional de Dados em Saúde (RNDS). A notificação está a cargo dos gestores e responsáveis dos respectivos laboratórios e é fiscalizada pelo gestor de saúde local, configurando infração sanitária quando não cumprida.8
Neste estudo, foram incluídas as notificações de casos suspeitos de COVID-19 em todas as capitais e no Distrito Federal. Desses registros, foram extraídas as informações das variáveis elencadas a seguir:
-
Tipo de teste para COVID-19
Reação em cadeia da polimerase com transcrição reversa (RT-PCR); teste rápido para detecção de anticorpo (rápido-anticorpo); teste rápido para detecção de antígeno (rápido-antígeno); ensaio imunoenzimático para detecção de anticorpos IgM (enzimaimunoensaio – ELISA IgM); e imunoensaio por eletroquimioluminescência para detecção de anticorpos IgG (Imunoensaio por eletroquimioluminescência – ECLIA IgG).
Data de início dos sintomas (dia, mês e ano).
Data de realização do teste para COVID-19 (dia, mês e ano).
Unidade da Federação (UF) de residência, utilizada para classificar os participantes por região de residência.
Idade (em anos completos: 0 a 9; 10 a 19; 20 a 39; 40 a 59; 60 ou mais).
Sexo (feminino; masculino; indefinido).
Os dados foram extraídos do sitío eletrônico do Ministério da Saúde sobre Notificações de Síndrome Gripal (https://opendatasus.saude.gov.br/dataset/casos-nacionais),9 cuja finalidade é disponibilizar o banco de dados epidemiológicos de síndrome gripal a partir da incorporação do sistema e-SUS Notifica, em vigor desde março de 2020. Os dados utilizados foram extraídos em 18 de agosto de 2020. Todos os registros de 1o de março até 18 de agosto de 2020 foram inseridos no estudo, sem restrições.
As planilhas referentes a cada região brasileira foram compiladas e armazenadas em um banco de dados no formato .dta. Posteriormente, esse banco de dados foi transferido ao software Stata versão 15, no qual se procedeu a limpeza e preparação para análise dos dados. Os dados ausentes, resultantes da indisponibilidade de informações ou da ausência de preenchimento no momento da notificação, foram desconsiderados na análise da variável correspondente a eles, ou seja, os cálculos de frequência, medidas de posição e dispersão e significância estatística consideraram somente os dados disponíveis para cada variável de interesse.
O tempo decorrido entre a data de início dos sintomas e a data de realização do teste para COVID-19 foi calculado em dias, pela diferença entre as duas datas; posteriormente, a média e o desvio-padrão desses dados foram obtidos segundo as categorias das variáveis ‘sexo’, ‘faixa etária’ e ‘região do país’. Adotou-se o teste ANOVA a um fator (teste F) para investigar a presença de diferenças de médias estatisticamente significativas, entre três ou mais grupos.
O intervalo de tempo desde o início dos sintomas até a realização do teste foi classificado como adequado ou inadequado. Considerou-se intervalo adequado: 3 a 7 dias para o RT-PCR; ≥8 dias para o teste rápido-anticorpo; 2 a 7 dias para o teste rápido-antígeno; ≥8 dias para o ELISA IgM; e ≥8 dias para o ECLIA IgG.10
Procedeu-se ao cálculo de frequências de adequação e inadequação de cada tipo de teste para COVID-19 incluído no estudo. Em seguida, calculou-se a média e o desvio-padrão dos intervalos de tempo entre o início dos sintomas e a realização dos testes segundo a classificação de adequação. Adicionalmente, uma análise de subgrupo foi realizada para o tempo decorrido do início dos sintomas à realização dos testes para COVID-19, considerando-se o intervalo máximo de 30 dias, com o teste ANOVA a um fator – teste F. O período de 30 dias foi adotado em razão de a maior parte dos testes para COVID-19 encontrar-se nesse intervalo.
A distribuição da realização dos exames para COVID-19 por região foi investigada a partir do cálculo de frequências de adequação e inadequação, e analisada pelo teste do qui-quadrado de Pearson. O nível de significância de 5% foi adotado em todas as análises. Os resultados foram organizados e apresentados em tabelas e gráficos.
Resultados
No período de 1o de março a 18 de agosto de 2020, foram realizadas 2.420.904 notificações de casos suspeitos de COVID-19 no sistema e-SUS Notifica, em todas as capitais dos estados e no Distrito Federal. Dessas notificações, 1.942.514, ou (80,2%) continham informações sobre o tipo de teste para COVID-19 realizado, e desse subtotal, 1.798.327 (92,6%) notificações apresentavam data de realização do teste e data de início de sintomas, o que permitiu calcular o intervalo de tempo entre as duas datas.
O tempo transcorrido entre o início dos sintomas e a testagem para COVID-19 foi de 10,2 dias, em média, com desvio-padrão (DP) de ±17,1. A realização de testes ocorreu, predominantemente, no sexo feminino (55,1%), na faixa etária entre 20 e 39 anos (43,8%) e na região Sudeste (43,0%). Identificaram-se diferenças significativas (p<0,001) das médias de tempo entre início dos sintomas e realização do teste, segundo as categorias das variáveis ‘sexo’, ‘faixa etária’ e ‘região do país’ (Tabela 1).
Tabela 1 – Distribuição dos testes diagnósticos para COVID-19 realizados nas capitais dos estados brasileiros e no Distrito Federal, entre as notificações de síndrome gripal (N= 2.420.904), de acordo com sexo, faixa etária e região do país, Brasil, 1º de março a 18 de agosto de 2020
| Variáveis | n | % | Dias entre início dos sintomas e realização do testea Média ± DPb | p-valorc |
|---|---|---|---|---|
| Sexo (n=2.420.255) | ||||
| Masculino | 1.065.598 | 44,0 | 9,8±16,6 | <0,001 |
| Feminino | 1.332.150 | 55,1 | 10,5±17,4 | |
| Indefinido | 22.507 | 0,9 | 19,5±28,1 | |
| Faixa etária (anos) (n=2.420.904) | ||||
| 0-9 | 72.772 | 3,0 | 8,3±14,3 | <0,001 |
| 10-19 | 105.158 | 4,3 | 8,5±14,1 | |
| 20-39 | 1.060.340 | 43,8 | 9,6±16,2 | |
| 40-59 | 892.130 | 36,9 | 11,0±18,2 | |
| ≥60 | 290.504 | 12,0 | 11,0±18,1 | |
| Região (n=2.420.904) | ||||
| Norte | 329.900 | 13,6 | 14,5±20,4 | <0,001 |
| Nordeste | 692.457 | 28,6 | 10,7±17,9 | |
| Centro-Oeste | 293.099 | 12,1 | 6,0±9,1 | |
| Sul | 65.007 | 2,7 | 4,9±11,9 | |
| Sudeste | 1.040.441 | 43,0 | 10,1±17,1 | |
a) Foram considerados os registros com informação sobre tempo decorrido entre início dos sintomas e realização do teste.
b) DP: desvio-padrão.
c) Teste ANOVA a um fator – teste F.
Observa-se, na Tabela 2, que o ELISA IgM mostrou o maior percentual de realização no intervalo de tempo adequado (58,8%), em comparação aos demais testes. O teste rápido-antígeno, por sua vez, apresentou 68,0% de realização em intervalo de tempo inadequado, representando a maior frequência de contrariedade à recomendação do período de testagem, entre todos os testes aplicados.
Tabela 2 – Adequação dos testes diagnósticos para COVID-19 em relação ao tempo entre início dos sintomas e realização do teste, entre as notificações de síndrome gripal (N=1.798.327), nas capitais dos estados e no Distrito Federal, Brasil, 1º de março a 18 de agosto de 2020
| Tipo de testes | Intervalo de tempo adequadoa | Média ± DPb | Intervalo de tempo inadequado | Média ± DPb | Total | ||
|---|---|---|---|---|---|---|---|
| n | % | n | % | n | |||
| RT-PCR | 438.552 | 52,1 | 4,62±1,37 | 402.454 | 47,9 | 9,57±15,78 | 841.006 |
| TR-anticorpo | 442.290 | 53,4 | 25,68±25,62 | 385.435 | 46,6 | 2,92±3,21 | 827.725 |
| TR-antígeno | 30.795 | 32,0 | 4,70±1,74 | 65.502 | 68,0 | 12,20±17,66 | 96.297 |
| ELISA IgM | 9.770 | 58,8 | 20,20±20,02 | 6.861 | 41,2 | 3,81±3,41 | 16.631 |
| ECLIA IgG | 8.048 | 48,3 | 35,71±31,32 | 8.620 | 51,7 | 1,55±2,51 | 16.668 |
a) Intervalo de tempo adequado para cada teste: 3 a 7 dias para reação em cadeia da polimerase com transcrição reversa (RT-PCR); ≥8 dias para o teste rápido-anticorpo; 2 a 7 dias para o teste rápido-antígeno; ≥8 dias para o enzimaimunoensaio (ELISA IgM); e ≥8 dias para o imunoensaio por eletroquimioluminescência (ECLIA IgG).
b) DP: desvio-padrão.
A Figura 1 mostra a distribuição da frequência de realização dos exames até o 30º dia de intervalo entre aparecimento dos sintomas e realização do teste. Percebe-se que a RT-PCR, o teste rápido-anticorpo e o ELISA IgM foram conduzidos, majoritariamente, no tempo adequado, ainda que importante parcela dos testes fosse realizada em período anterior ao recomendado. O teste rápido-antígeno e o imunoensaio por ECLIA IgG aconteceram, em sua maioria, no período inadequado.
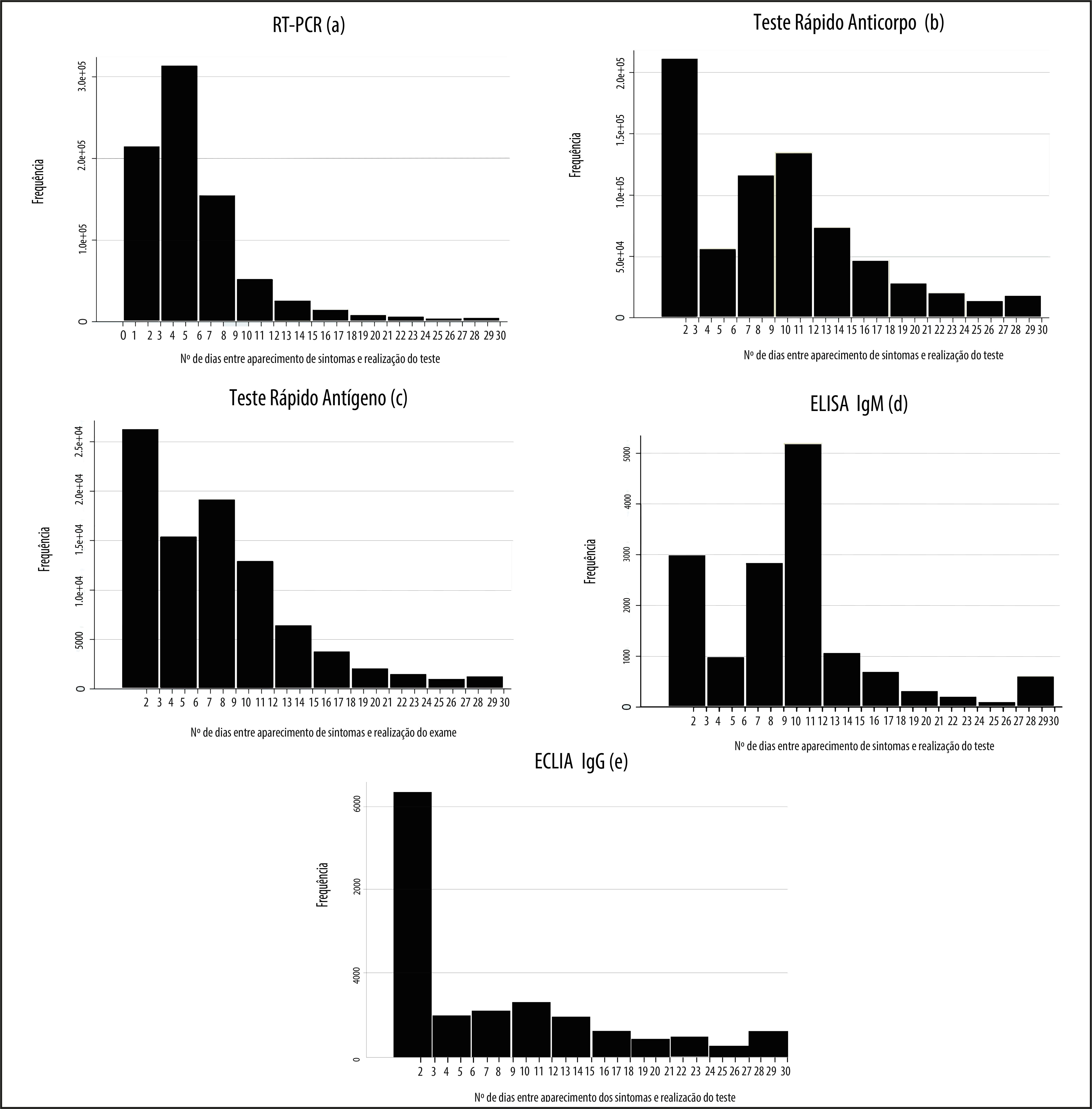
Figura 1 – Histrograma representativo do tempo entre início dos sintomas e realização dos testes diagnósticos para COVID-19 entre as notificações de síndrome gripal (N=1.798.327), considerando-se os casos com intervalo máximo de 30 dias, nas capitais dos estados e no Distrito Federal, Brasil, 1º de março a 18 de agosto de 2020a) RT-PCR, ou reação cadeia da polimerase com transcrição reversa. Intervalo de tempo adequado: 3 a 7 dias.b) Teste rápido-anticorpo. Intervalo de tempo adequado: ≥8 dias.c) Teste rápido-antígeno. Intervalo de tempo adequado: 2 a 7 dias.d) Elisa IgM = enzimaimunoensaio. Intervalo de tempo adequado: ≥8 dias.e) ECLIA IgG = imunoensaio por eletroquimioluminescência. Intervalo de tempo adequado: ≥8 dias.
A Tabela 3 traz as médias de tempo desde a manifestação dos primeiros sintomas até a realização dos testes para COVID-19, por regiões do Brasil. Para todos os cinco testes realizados no país, registrados no e-SUS Notifica, houve diferenças estatisticamente significativas (p<0,001) nas distribuições da realização em tempo adequado, entre as cinco grandes regiões. Para o teste RT-PCR, essa média de tempo variou de 3,3 a 8,3 dias, predominando os testes realizados no tempo adequado, com percentual superior a 50% nas regiões Norte, Nordeste e Centro-Oeste. Quanto aos testes imunocromatográficos, o teste rápido-anticorpo teve média de 6,5 a 18 dias, destacando-se o Norte com a maior proporção dessa testagem no tempo adequado (65,9%); já o teste rápido-antígeno apresentou média de 5,9 a 13,9 dias, correspondendo ao Nordeste a maior distribuição de tempo adequado atendido (41,0%). Nos testes imunológicos (sorologia), o tempo de adequação foi mais predominante na região Sudeste, tanto para ELISA IgM (75,1%) como para ECLIA IgG (71,8%); as médias de dias transcorridos entre os primeiros sintomas da COVID-19 e a realização dos testes imunobiológicos, entre todas as regiões, variaram de 2,7 a 27,3 dias para ELISA IgM, e de 4,2 a 32,4 dias para ECLIA IgG. Destaca-se que, para todos os testes analisados, a maior proporção de tempo inadequado ocorreu na região Sul, com percentual superior a 65,0%.
Tabela 3 – Adequação dos testes para COVID-19 em relação ao tempo entre início dos sintomas e realização do teste, entre as notificações de síndrome gripal, por região do país, Brasil, 2020
| Testes | Norte | Nordeste | Centro-Oeste | Sul | Sudeste | p-valorc | |
|---|---|---|---|---|---|---|---|
| RT-PCR | Ma | 6,8 | 5,5 | 4,7 | 3,3 | 8,3 | <0,001 |
| Ab | 56,3 | 58,4 | 54,4 | 33,9 | 49,8 | ||
| TR-anticorpo | Ma | 17,7 | 14,8 | 7,2 | 6,5 | 18,0 | <0,001 |
| Ab | 65,9 | 55,9 | 33,9 | 23,5 | 51,1 | ||
| TR-antígeno | Ma | 13,9 | 8,1 | 6,7 | 5,9 | 9,4 | <0,001 |
| Ab | 16,7 | 41,0 | 36,2 | 19,0 | 34,9 | ||
| ELISA | Ma | 14,4 | 8,8 | 9,8 | 2,7 | 27,3 | <0,001 |
| Ab | 44,7 | 55,2 | 56,2 | 9,4 | 75,1 | ||
| ECLIA | Ma | 22,7 | 16,0 | 4,5 | 4,2 | 32,4 | <0,001 |
| Ab | 53,3 | 47,4 | 20,4 | 19,9 | 71,8 |
Legenda:
RT-PCR: reação em cadeia da polimerase com transcrição reversa.
TR-anticopo: teste rápido para detecção de anticorpo.
TR-antígeno: teste rápido para detecção de antígeno.
ELISA: enzimaimunoensaio – ELISA IgM.
ECLIA: imunoensaio por eletroquimioluminescência – ECLIA IgG.
a) Média em dias.
b) Percentual de testes realizados no tempo adequado. Intervalo de tempo adequado para cada teste: 3 a 7 dias para o teste de cadeia da polimerase com transcrição reversa (RT-PCR); ≥8 dias para o teste rápido-anticorpo; 2 a 7 dias para o teste rápido-antígeno; ≥8 dias para o enzimaimunoensaio (ELISA IgM); e ≥8 dias para o imunoensaio por eletroquimioluminescência (ECLIA IgG).
c) Valor de p referente à associação entre proporção de testes adequados e região brasileira, calculado pelo teste do qui-quadrado de Pearson.
Discussão
Neste estudo, identificou-se que a média de tempo entre o início dos sintomas e a realização do teste para COVID-19, nas capitais dos estados e no Distrito Federal, foi de 10,2 dias. O teste ELISA IgM foi realizado no tempo preconizado em mais da metade dos casos. Em contrapartida, o teste rápido-antígeno apresentou intervalo de tempo inadequado na maioria dos casos, com possível prejuízo para sua acurácia.
Os testes para o SARS-CoV-2 foram realizados, predominantemente, em amostras do sexo feminino, adultos jovens e pessoas residentes na região Sudeste. Um estudo com casos notificados entre 11 de dezembro de 2019 e 29 de janeiro de 2020, e outro com casos notificados entre 8 de dezembro de 2019 e 10 de fevereiro de 2020, ambos realizados na China, trouxeram resultados semelhantes, ao evidenciarem pessoas mais jovens na maioria dos casos de COVID-19 confirmados. Demais estudos, realizados em fevereiro de 2020, nas grandes cidades chinesas de Wuhan e Xangai, mostraram menos notificações entre crianças, as quais realizaram menos testes, talvez por as escolas terem fechado precocemente e as férias escolares terem acontecido durante esse período.11
De acordo com registros do e-SUS Notifica, analisados no presente estudo, o RT-PCR e o teste rápido-anticorpo foram os mais realizados no Brasil. O fato pode decorrer dos esforços do Ministério da Saúde para atender à recomendação da OMS, ampliando o número de testes para diagnosticar a COVID-19;16 porém, somente aproximados 50% de cada um desses testes, e do ELISA IgM, foram realizados em tempo adequado.
Segundo uma pesquisa que avaliou os cursos da carga viral por RT-PCR em swabs oro e nasofaríngeos, escarro, fezes, sangue e urina em nove casos hospitalizados, descobertos em 27 de janeiro de 2020 em Munique, Alemanha, o RT-PCR identifica o RNA viral do SARS-CoV-2, a partir da coleta de secreções da nasofaringe, devendo ser empregado entre o terceiro e o sétimo dia de sintomas, para garantir maior precisão do método e redução de resultados falso-negativos. Isto se dá por conta de a infecção de SARS-CoV-2 começar nos pulmões, e não no trato respiratório superior.15
Estudo que envolveu 173 pessoas com COVID-19 internadas em Hospital de Shenzhen, China, entre 11 de janeiro e 9 de fevereiro de 2020, identificou que, após o 7° dia, a positividade da RT-PCR começa a cair, chegando a 45% entre os dias 15 e 39 após o início dos sintomas.18 No presente estudo, observou-se que aproximadamente metade dos casos notificados realizou RT-PCR no tempo preconizado de 3 a 7 dias, destacando-se as regiões Nordeste, Norte e Centro-Oeste.
Já o teste rápido-antígeno pode ser utilizado para diagnóstico na fase aguda da doença (janela do 2º ao 7º dia após início dos sintomas), na indisponibilidade dos testes moleculares; ou quando o resultado de um teste molecular for negativo, em caso de coleta inapropriada ou fora da fase aguda da doença.10 Na Bélgica, entre 6 e 21 de abril de 2020, avaliou-se o desempenho do teste rápido-antígeno frente ao RT-PCR de 148 esfregaços nasofaríngeos, com 106 amostras RT-PCR positivas – das quais 32 foram detectadas pelo rápido-antígeno, dada uma sensibilidade geral de 30,2%. Todas as amostras detectadas positivas pelo teste rápido-antígeno também resultaram positivas para COVID-19 pelo RT-PCR.20
Embora o teste rápido-antígeno apresente várias vantagens, como a facilidade e rapidez na realização, a resposta rápida, o menor custo e a não exigência de equipamentos ou habilidades especiais, na comparação com as técnicas moleculares, é sugestivo que a baixa sensibilidade do rápido-antígeno não permita seu uso solitário, como teste de linha de frente para o diagnóstico da COVID-19, uma vez que pode levar a resultados falsos-negativos.20 Outrossim, ressalta-se que, no teste rápido-antígeno, todas as regiões atingiram um percentual inferior a 50% de realização desse teste no intervalo de tempo adequado.
Em relação aos testes sorológicos ELISA IgM, rápido-anticorpo e ECLIA IgG, estes devem ser empregados a partir do 8° dia do início dos sintomas.10 Contudo, pesquisa realizada na China avaliou 208 amostras de plasma de 82 casos confirmados e 58 casos suspeitos para COVID-19, durante a fase inicial da pandemia em janeiro de 2020, e constatou que o tempo médio de soroconversão para IgM foi de 5 dias, e para IgG, de 14 dias após início dos sintomas. Esse mesmo estudo mostrou que o teste ELISA IgM combinado com RT-PCR aumentou, significativamente, a detecção da COVID-19 (98,6%), em comparação com um único teste de RT-PCR (51,8%).21 O ELISA IgM e o ECLIA IgG foram realizados no tempo adequado em mais de 70% nas capitais da região Sudeste.
Alguns estudos apontam, ademais, a necessidade de realizar mais pesquisas sobre a sensibilidade dos testes sorológicos após um período de 3318 e 3522 dias do início dos sintomas, com base em dados da Secretaria da Saúde do Estado de Minas Gerais, referentes ao período entre 4 de março e 22 de junho de 2020. No presente estudo, entretanto, optou-se por analisar o tempo a partir do 8° dia, conforme recomendação do Ministério da Saúde.10
Os testes rápidos de anticorpos têm-se tornado uma opção para a população geral, no rastreamento de casos assintomáticos ou de pessoas com sintomas leves a moderados, sem necessidade de hospitalização, para observar a imunidade/recuperação dos casos confirmados.23 Realizados a partir da coleta de sangue venoso, capilar ou do plasma, eles permitem um diagnóstico rápido, simples e altamente sensível,18 vantagens importantes a considerar diante do fato de a COVID-19 ser uma doença nova, com sintomas bastante similares aos da influenza,18 e a indisponibilidade de testes RT-PCR em quantidade suficiente, uma vez que foram disponibilizados, no início da pandemia, prioritariamente aos profissionais de saúde e pessoas graves,19 razão por que podem ser responsáveis pelo maior quantitativo de testes realizados no Brasil ter sido de teste rápido-anticorpo.
No país, existem diversos testes rápidos validados para uso, com apresentações distintas: alguns permitem apenas a detecção de anticorpos com resultado positivo ou negativo, sem especificar o tipo, enquanto outros identificam os anticorpos IgM e IgG distintamente.24
Cumpre destacar que os testes sorológicos apresentam variabilidade de sensibilidade e especificidade, a depender do fabricante. Em geral, a sensibilidade dos testes aprovados no Brasil foi superior a 85%, e a especificidade, superior a 94%. Uma baixa sensibilidade do teste diagnóstico pode resultar em maior probabilidade de detectar falsos-negativos, de forma a interferir nas medidas de isolamento social adotadas, principalmente para indivíduos assintomáticos, influenciando diretamente na transmissibilidade do vírus.24
A segurança e a qualidade dos testes diagnósticos podem ser ameaçadas pela identificação incorreta das pessoas e/ou do material coletado, coleta de amostra inadequada ou insuficiente, condições imprecisas de transporte e armazenamento da amostra (ex.: tempo de transporte prolongado e exposição a lesões), presença de substâncias interferentes (ex.: componentes celulares, devido ao congelamento de sangue total e aditivos inadequados) e problemas decorrentes de procedimento na preparação da amostra, como erros de pipetagem durante a preparação manual da amostra ou alíquota, contaminação cruzada ou incompatibilidade da amostra. Isto pode causar uma investigação desnecessária e, por conseguinte, aumentar a carga financeira sobre o sistema de saúde e resultar em cuidados de saúde inadequados e lentos, de acordo com revisões realizadas no Catar e na África do Sul.25
Como limitações do estudo, estão o registro das datas, especialmente as incertas sobre o início dos sintomas, e o elevado número de registros incompletos no sistema e-SUS Notifica, ocasionando perdas na amostra estudada. Contudo, acredita-se que essas perdas não tenham interferido nos resultados encontrados.
A identificação do tempo utilizado na realização dos testes pode favorecer a elaboração de planos emergenciais, políticas de Saúde Pública e de capacitação dos profissionais da saúde para atuarem, de maneira eficiente, nas ações preventivas para conter a pandemia da COVID-19. Sugere-se que estudos futuros analisem o período transcorrido entre o início dos sintomas e a realização do exame para COVID-19, considerando um intervalo maior de tempo.










 texto em
texto em