Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Pan-Amazônica de Saúde
Print version ISSN 2176-6215On-line version ISSN 2176-6223
Rev Pan-Amaz Saude vol.1 no.3 Ananindeua Sept. 2010
http://dx.doi.org/10.5123/S2176-62232010000300011
ARTÍCULO ORIGINAL
Frecuencia y genotipado de Papilomavirus humano en mujeres de comunidades riberenas del Municipio de Abaetetuba, Estado de Pará, Brasil
Daniel Valim DuarteI; Elza Baía de BritoII; Aline Silva de Sousa CantoIII; Edna Aoba Yassui IshikawaIV; João Guimarães PinheiroV; Jaqueline Helen Godinho CostaVI; Maisa Silva de SousaIV
INúcleo de Medicina Tropical, Faculdade de Ciências Biológicas,
Universidade Federal do Pará, Belém, Pará, Brasil
IILaboratório de Anatomia Patológica e Citopatologia, Núcleo
de Medicina Tropical, Universidade Federal do Pará, Belém, Pará,
Brasil
IIICurso de Especialização em Análises Clínicas,
Núcleo de Medicina Tropical, Faculdade de Farmácia, Universidade
Federal do Pará, Belém, Pará, Brasil
IVLaboratório de Biologia Molecular e Celular, Núcleo de Medicina
Tropical, Universidade Federal do Pará, Belém, Pará, Brasil
VFaculdade
de Estatística, Instituto de Ciências Exatas e Naturais,
Universidade Federal do Pará, Belém, Pará, Brasil
VIFaculdade
de Ciências Biológicas e Núcleo de Medicina
Tropical, Universidade Federal do Pará, Belém, Pará, Brasil
Endereço para correspondência
Correspondence
Dirección para correspondencia
Título original: Frequência e genotipagem do Papilomavírus humano em mulheres de comunidades ribeirinhas do Município de Abaetetuba, Pará, Brasil. Traducido por: Lota Moncada
RESUMEN
El Papilomavirus humano (HPV) es reconocido como el principal agente causador de cáncer de cuello de útero. La identificación de HPV de alto riesgo puede auxiliar en la prevención de lesiones del cuello uterino. El objetivo es el de identificar, entre mujeres de comunidades riberenas del Municipio de Abaetetuba, Estado de Pará, Brasil, la frecuencia de infección por el HPV, comparando con el nivel de lesión uterina presentada, la flora vaginal y el tipo de HPV encontrado. En el período de setiembre a diciembre de 2008 se colectaron muestras del cérvix uterino de mujeres riberenas por demanda espontánea, para la realización de examen citopatológico. En esta muestra, se realizo la investigación y el tipado molecular de HPV a través de la reacción en cadena de la polimerasa (PCR) seguida de digestión enzimática. De las 79 muestras analizadas, nueve (11,39%) fueron positivas para HPV, y fueron identificados los tipos 6, 54a, 58, 72, 81, 102, además de infecciones múltiples. Todas las muestras positivas para HPV presentaron frotado inflamatorio y/o con alteraciones celulares en el examen citológico. El HPV fue identificado en 20% (5/25) de los frotados inflamatorios de mujeres con 30 anos de edad o menos (p = 0,0435). La infección por HPV fue identificada en 33,4% (5/15) de las mujeres examinadas en la comunidad de Tucumanduba, destacándose de la frecuencia de 6,2% (4/64), encontrada en las otras comunidades juntas (p = 0,0103). La presencia de HPV de alto riesgo oncogénico destaca la importancia de acciones específicas, dirigidas a la prevención en la transmisión de ese virus y el rastreo de las enfermedades relacionadas, en las comunidades riberenas del Municipio estudiado.
Palabras clave: Infecciones por Papillomavirus; Reacción en Cadena de la Polimerasa; Polimorfismo de Longitud del Fragmento de Restricción.
INTRODUCCIÓN
El Papilomavirus humano (HPV) es un virus de ADN, de la familia Papovaviridae1,2 capaz de inducir lesiones de piel o mucosa, las que muestran un crecimiento limitado y frecuentemente retroceden espontáneamente3. Estudios epidemiológicos establecieron que ciertos tipos de HPV, entre los 118 tipos existentes, son la principal causa del cáncer de cuello de útero (CCU)4,5,6,7,8,9. La relación entre el HPV y el CCU es cerca de diez a 20 veces mayor que la relación del tabaquismo y el cáncer de pulmón10. Los tipos 16 y 18, entre los tipos de HPV que infectan la región del cuello del útero, fueron identificados como los principales agentes etiológicos de ese tipo de cáncer11.
De acuerdo a las investigaciones de prevalencia realizados en algunos grupos de mujeres sexualmente activas, se estima que entre 10% y 20% de las mujeres estén infectadas por el virus3,7,12,13,14, pero solamente una pequeña fracción de las mujeres infectadas con uno o más tipos de HPV de alto riesgo oncogénico eventualmente desarrollará CCU, pues la infección por el HPV es esencial, pero no suficiente para la evolución del cáncer10,15,16.
En Pará, se estima que la tasa para el CCU sea de 22 para cada 100 mil mujeres, siendo este, el cáncer más incidente entre las mujeres del estado, excluyendo el cáncer de piel no melanoma17. Las mujeres paraenses que viven en comunidades ribereñas son carentes de atención y de esta forma la identificación de indicadores que puedan auxiliar en las acciones de salud para esas comunidades es de gran importancia en la prevención de enfermedades.
En este sentido, este estudio investigó la frecuencia y la diversidad de HPV, además de analizar la relación del HPV de alto riesgo oncogénico con las alteraciones cervicales encontradas por el examen citopatológico, en mujeres de cinco comunidades ribereñas del Municipio de Abaetetuba en el Estado de Pará.
MATERIALES Y MÉTODOS
Este estudio transversal realizó un análisis descriptiva y analítica de los resultados de los exámenes realizados junto a los preventivos de cáncer de cuello de útero (PCCU) colectados entre setiembre y diciembre de 2008 de mujeres de las comunidades ribereñas de Tucumanduba (n = 15), Ilha do Capim (n = 7), Rio Ajui (n = 50), Rio Paruru (n = 5) y Rio Panacuera (n = 2). Estas comunidades pertenecen al municipio de Abaetetuba que, según el Instituto Brasileiro de Geografia e Estatística18, tiene 139.819 habitantes en una extensión territorial de 1.611km2.
Las mujeres fueron orientadas e invitadas a participar del estudio, y firmaron el Término de Consentimiento Libre y Esclarecido. El protocolo de investigación fue analizado y aprobado por el Comité de Ética en Investigación en Seres Humanos del Núcleo de Medicina Tropical (NMT) en 03 de diciembre de 2007, según el protocolo de no 050/2007 CEP/NMT.
El frotis citológico convencional fue constituido de frotis ectocervical y endocervical, recogidos con espátula de Ayre y escobilla endocervical, extendido en lámina de vidrio, fijado con polietileno glicol y teñido por la técnica de Papanicolau. Las muestras fueron examinadas en el Laboratorio de Anatomía Patológica y Citopatología del NMT, Unidad de la Universidad Federal de Pará (UFPA) y los resultados fueron clasificados de acuerdo a la Nomenclatura Brasileña para Laudos Cervicales, habiendo sido identificadas: Células epiteliales atípicas de significado indeterminado (CEASI), lesión intraepitelial escamosa de bajado grado (LIEBG) y lesión intraepitelial escamosa de alto grado (LIEAG)17.
Muestras biológicas colectadas por escobilla endocervical fueron almacenadas en solución de NET/SDS (10 mM NaCl, 10 mM EDTA, 1 mM Tris, 1% SDS), a la que se agregó 4,0 µg de proteinasa Ky almacenó a 47o C por 12 h, para lisis de las células y extracción del ADN. Posteriormente, el ADN fue purificado por el método de fenol /cl oroformo/al coh ol isoam íl i co ( 24: 24: 1 ), precipitado en etanol y diluido en 100 µL de TE (Tris-HCl 10 mM, pH 8,0; EDTA 1 mM).
La identificación molecular del HPV se realizó por la amplificación de la reacción en cadena de la polimerasa (PCR), usando los oligonucleótidos consenso MY09 e MY11 que amplifican un fragmento de 449-458 nucleótidos (dependiendo del tipo de HPV) de una región fuertemente conservada del gen L119. Cada reacción de PCR fue preparada con un volumen total de 10,0 µL, conteniendo 1,0 |iL de DNA de la muestra biológica y 9,0 µL de una mezcla (MIX) de reactivos [4,9 µL de agua estéril, 0,4 µL de cada uno de los cuatro desoxinucleótidos trifosfatos (100 mM - pH 7,5), 0,5 µL de cada oligonucleótido para HPV (200 ng/µL), 1,0 µL de solución tampón (60 mM Tris-HCl - pH 7, 1 M NaCl, 60 mM MgCl2, 10 mM DTT - 37o), 0,3 µL de MgCl2 (50 mM) e 0,2 µL da enzima ADN polimerasa Taq (5 U/µL)].Lareacción fue sometida al termociclador (Biocycler MJ96G) con la siguiente programación: 4 min a 95o C para desnaturar el ADN, seguidos por 35 ciclos de 94o C por 30 segundos, 56o C por 30 segundos y 72o C por 30 segundos, y una etapa de 72o C por 8 min para extensión final del ADN. Todas las muestras fueron previamente amplificadas para un fragmento del gen de la globina humana, utilizando el mismo MIX, con excepción de los oligonucleótidos específicos para HPV, que fueron sustituidos por los oligonucleótidos G73 y G7420. Se usó, como control positivo, muestra reconocidamente positiva, y como control negativo, agua estéril. Los productos de PCR fueron sometidos a la electroforesis en gel de agarosa a 1% conteniendo bromuro de etidio (0,5 µg/ml)y visualizados en transiluminador de luz UV.
El genotipado del HPV se realiza a partir de la digestión enzimática del producto de PCR generado (MY9/MY11) de las muestras positivas, utilizando las enzimas: PstI, HaeIII, DdeI y RsaI y posterior comparación de los perfiles de digestión generados con el algoritmo de genotipado descrito por Nobre et al21. La significación estadística de las diferentes proporciones de las variables estudiadas fue identificada por el ensayo Exacto de Fisher en el programa Bioestat 5.022.
RESULTADOS
Un total de 79 mujeres de cinco comunidades ribereñas del Municipio de Abaetetuba, Pará, realizó el PCCU entre setiembre y diciembre de 2008. La edad de esas mujeres varió de 16 a 81 años, con un promedio de 37,5 (DP ± 13,9) años. La edad que se mostró más frecuente en el muestreo fue de 27 años (n = 7). Se observó también que un 59,5% de las mujeres que realizaron el PCCU se hallaba en la franja de 21 a 40 años de edad (Tabla 1).
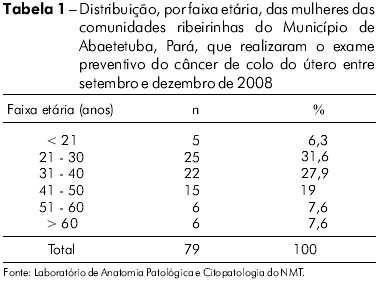
De los 79 exámenes citológicos realizados, un 59,49% (n = 47) presentó resultados sin alteraciones citológicas atípicas, siendo que un 2,53% (n = 2) fue identificado con frotis normal y un 56,96% (n = 45) con frotis inflamatorio. Los frotis que mostraron células atípicas caracterizaron un 40,51% (n = 32) de los exámenes realizados, siendo clasificados como un 21,52% (n = 17) de CEASI, incluyendo lesiones posiblemente no neoplásicas y aquellas en las cuales no se puede alejar lesión intraepitelial escamosa de alto grado, un 16,46% (n = 13) de LIEBG y un 2,53% (n = 2) de LIEAG. La frecuencia de alteraciones citológicas en mujeres con edad menor o igual a 30 años fue de 13,33% (4/30) y de 57,14% (28/49) en mujeres con edad superior a 30 años (p< 0,001).
Con relación a la flora vaginal de las mujeres analizadas en este estudio, se constató que un 37,97% (n = 30) de la población presentó flora con bacilos cortos, un 30,38% (n = 24) presentaron flora vaginal mixta, en un 24,05% (n = 19) se observó flora sugestiva de Gardenerella vaginalis, en un 3,80% (n = 3) las mujeres tuvieron prevalencia de flora del bacilo de Doderlein, en un 2,53% (n = 2) la flora vaginal encontrada fue escasa y en un 1,27% (n =1) se encontró Candida spp.
El examen molecular identificó que un 11,4% (n = 9) de las mujeres analizadas presentaban infección genital por HPV, al momento de la colecta del examen. La presencia de HPV se observó en las proporciones de 33,4% (n = 3) de los 21 a los 30 años de edad, 22,2% (n = 2) en las mujeres por debajo de los 21 años y de los 31 a los 40 años de edad, y de 11,1% (n = 1), tanto en la franja de 41 a 50 años como en la de 51 a 60 años de edad. No fue identificado HPV en mujeres sobre los 60 años de edad, ni tampoco en las comunidades de la Ilha do Capim y del río Panacuera. En las otras comunidades la frecuencia de HPV fue de 6% (n = 3) en el río Ajui, de 20% (n = 1) en el río Paruru y de 33% (n = 5) en el río Tucumanduba.
La tabla 2 demuestra la clasificación del examen citológico y la frecuencia de infecciones por HPV, de acuerdo con las franjas etarias estudiadas. El HPV fue identificado en 11,1% (5/45) de las muestras con frotis inflamatorios, en 11,8% (2/17) de las muestras con CEASI y en 13,3% (2/15) de las muestras con frotis presentando lesiones intraepiteliales escamosas, siendo un 7,7% (1/13) de LIEBG y un 50% (1/2) de LIEAG. Analizando solamente frotis inflamatorios, no se identificó infección por HPV en mujeres con edad superior a 30 años de edad y de 20% (5/25) la frecuencia de HPV en mujeres con edad menor o igual a 30 años (p = 0,0435).

De los nueve casos positivos para HPV en las comunidades ribereñas estudiadas, tres (33,3%) demostraron perfil de múltiple infección, en la que no fue posible la identificación del virus por la metodología utilizada en este estudio; cinco casos (55,5%) fueron identificados con HPV de bajo o riesgo indeterminado y un caso (11,1%) fue identificado con HPV de alto riesgo oncogénico (Tabla 3).

La infección por HPV fue identificada en 33,4% (5/15) de las mujeres examinadas en la comunidad de Tucumanduba, destacándose de la frecuencia de 6,2% (4/64), encontrada en las otras comunidades juntas (p = 0,0103). La frecuencia de HPV en mujeres con edad superior a 30 años fue de 8,2% (4/49), no demostrando diferencia significativa (p = 0,2130) de la frecuencia encontrada en las mujeres con edad igual o inferior a 30 años, que fue de 16,7% (5/30). No hubo relación de la infección por HPV con frotis inflamatorios ni con la presencia de células atípicas en el examen citológico (Tabla 4).

DISCUSIÓN
Debido a la asociación de la infección por HPV con el desarrollo de cáncer de cuello de útero14,23, se vuelve importante detectar no apenas la infección por este virus, pero principalmente identificar los tipos con mayor potencial oncogénico presentes en la población femenina, lo antes posible para un mejor pronóstico. La metodología utilizada en este trabajo posibilitó la identificación de una prevalencia de 11,4% en las comunidades ribereñas analizadas. Estos hallazgos están de acuerdo con los de la literatura, que relata prevalencia de 10% a 20% de HPV en poblaciones urbanas7,14,24,25,26. semejante fue identificado en el estudio de Brito et al27, con prevalencia de 12,24% (6/49) de HPV en indias Parakana de la Amazonía brasileña. Por otro lado, países como España se han destacado, ya que desarrollaron políticas de salud pública bien definidas, habiendo identificado prevalencia de apenas 3% de la infección por HPV en su población feminina28.
La literatura28,29,30 relata que una gran parte de las mujeres, al inicio de la vida sexual, entra en contacto con este virus, con la mayoría de las infecciones retrocediendo espontáneamente en algunos años, demostrando un estándar de disminución linear de la prevalencia del HPV con el aumento de la edad en países en donde la tasa de cáncer de cuello de útero es baja. En este estudio, la infección por HPV fue asociada a las mujeres ribereñas con edad inferior o igual a 30 años y que mostraron frotis inflamatorios.
Es importante destacar también, que por ser transversal, este estudio no permite discriminar las infecciones incidentes de las infecciones persistentes, sin embargo, Rama et al14 sugieren que en las mujeres con edad superior a 30 años de edad la infección puede ser persistente, y se indica un acompañamiento médico más cauteloso y un rastreo continuo para averiguar la persistencia de la infección.
La comunidad de Tucumanduba presentó una tasa significativamente mayor de infección por el virus, comparada con las demás comunidades estudiadas. No fue investigado el motivo para la mayor prevalencia de HPV en esta comunidad ribereña en relación a las otras, pero la literatura24,25,31,13,32 relata la presencia de factores que pueden estar asociados a mayor riesgo de adquirir la infección por este virus, como el número de compañeros, la edad del inicio de la actividad sexual, la condición socioeconómica, la paridad, el tabaquismo, etc.
Entre los tipos de HPV encontrados en este estudio, fue confirmada la existencia de una mujer de 18 años de edad que tenía el tipo 58, considerado de alto riesgo oncogénico. Estudios realizados en Asia y en América del Sur demuestran que este tipo de HPV es el tercero más prevalerte, quedando atrás apenas de los tipos 16 y 18 en Corea del Sur33 e dos tipos 16 e 33 en Japón34 y Chile35. En Brasil los tipos de HPV más prevalentes varían de acuerdo a la región estudiada, siendo que en mujeres con lesiones preneoplásicas y con cáncer de cuello uterino, el HPV 16 fue el más prevalente en estudio realizado en Goiânia36. El HPV tipo 58 fue el segundo más prevalente, quedando atrás apenas del tipo 16 en el Distrito Federal37 y fue el cuarto más hallado en Recife38.
Vale resaltar que la mayoría de los trabajos relatados en la literatura identifica los tipos de HPV en demanda referenciada por mujeres que presentan lesiones en el cuello del útero, invasivas o no, o las que buscan los servicios de salud para la realización del PCCU. Los tipos de HPV encontrados en este estudio no se originan de una demanda que busca el servicio de modo rutinario, y si de una población que no tiene fácil acceso a este servicio, por las dificultades características de las comunidades ribereñas de la región y que fue previamente estimulada, de forma colectiva o individualizada, en su misma comunidad.
De acuerdo a la literatura9,39, la mujer con el tipo viral de alto riesgo oncogénico presenta un mayor riesgo de desarrollar cáncer de cuello de útero, además de indirectamente, poder transmitir este tipo viral para otras mujeres. Un estudio señala una disminución linear del riesgo de infección por el HPV de alto riesgo con el aumento de la edad40, corroborando el hecho de que la única mujer encontrada con HPV de alto riesgo oncogénico, en este estudio, ser de un grupo etario primario.
De acuerdo a la literatura41,42, existe asociación entre las alteraciones citológicas y la detección del HPV, aunque cerca de 11% de las mujeres con citología normal presenten HPV detectable, esta proporción puede abarcar a más del 70% entre aquellas con exámenes alterados. No se encontró asociación entre los preventivos con células atípicas y la infección por HPV. La presencia del virus fue encontrada en un 7,7% de los casos de LIEBG y en apenas 50% de los casos de LIEAG. Este resultado es bajo, cuando comparado con el trabajo realizado en Corea del Sur2, en donde el HPV fue identificado en 67,1% de los casos de LIEBG y en 84,2% de los casos de LIEAG. Esta baja frecuencia de HPV en mujeres con exámenes alterados puede sugerir que otros factores estén más relacionados al desarrollo de esas lesiones en el cuello del útero.
Con relación a la metodología molecular descrita por Nobre et al21, se ha mostrado eficiente en la identificación del tipo de HPV, en muestras infectadas por apenas un tipo viral, ya que con la ayuda del algoritmo propuesto, ha sido posible identificar fácilmente el tipo de HPV presente en casi 2/3 de casos positivos. En este sentido, esta m etod ol ogía tien e i m portan ci a en el estu di o epidemiológico de los tipos de HPV, pues no limita el conocimiento de los tipos virales presentes en la población a la disponibilidad de los oligonucleótidos específicos en el laboratorio.
Por otra parte, algunas muestras positivas para el HPV no pudieron ser genotipadas en este trabajo, porque la metodología utilizada presentó una limitación en la identificación de los tipos virales en muestras con múltiple infección. En estas muestras el perfil de digestión enzimática es complejo para la utilización del algoritmo de genotipado propuesto por Nobre et al21. Una alternativa sería utilizar, en muestras con infección múltiple, otras estrategias de genotipado como la secuenciación o el PCR con oligonucleótidos específicos.
El conocimiento no apenas de la frecuencia de la infección, sino también del tipo de HPV y el entendimiento de la epidemiología de la infección genital por este virus, son pasos importantes en la construcción de estrategias de prevención de enfermedades causadas por infecciones sexualmente transmisibles, como el cáncer de cuello de útero. La identificación de frecuencia similar a las encontradas en poblaciones urbanas e indígenas y la caracterización de HPV de alto riesgo en las comunidades ribereñas estudiadas, marca la importancia de acciones de prevención de infecciones y enfermedades sexualmente transmisibles también dirigidas a las mujeres ribereñas.
CONCLUSIÓN
En este estudio se identificó que la infección por HPV en las comunidades ribereñas estudiadas fue de 11,4%, donde fueron identificados los tipos 6, 54a, 58, 72, 81, 102, además de infecciones múltiples. La frecuencia de infección varió de cero a 33,3%, por comunidad estudiada, y fue significativamente mayor en la comunidad de Tucumanduba. La infección por HPV se mostró asociada a las mujeres ribereñas con edad inferior o igual a 30 años, cuyos frotis fueron inflamatorios.
REFERENCIAS
1 Noronha V, Mello W, Villa L, Brito A, Macedo R, Bisi F, et al. Papilomavírus humano associado a lesões de cérvice uterina. Rev Soc Bras Med Trop. 1999 maio-jun;32(3):235-40. DOI:10.1590/S0037-86821999000300003 [ Links ]
2 Villiers EM, Fauquet C, Broker TR, Bernard HU, Hausena HZ. Classification of papillomaviruses. Virology. 2004 Jun;324(1):17-27. DOI:10.1016/J.VIROL.2004.03.033 [ Links ]
3 Federação Brasileira das Sociedades de Ginecologia e Obstetrícia. Papilomavírus Humano (HPV): diagnóstico e tratamento, elaboração final: 11 de setembro de 2002. Federação Brasileira das Sociedades de Ginecologia e Obstetrícia; 2002.
4 Franco EL, Duarte-Franco E, Ferenczy A. Cervical cancer: epidemiology, prevention and the role of human papillomavirus infection. CMAJ. 2001 Apr;164(7):1017-25. [ Links ]
5 Freitas TP, Carmo BB, Paula FD, Rodrigues LF, Fernandes AP, Fernandes PA. Molecular detection of hpv 16 and 18 in cervical samples of patients from Belo Horizonte, Minas Gerais, Brazil. Rev Inst Med Trop Sao Paulo. 2007 Sep-Oct;49(5):297-301. [ Links ]
6 Rivoire WA, Capp E, Corletae HVE, Silva ISB. Bases biomoleculares da oncogênese cervical. Rev Bras de Cancerol. 2001 abr-jun;47(2):179-84. [ Links ]
7 Velázquez MN, Jiménez-Aranda LS, Sánchez-Alonso P, Santos-López G, Reyes LJ, Vallejo-Ruiz V. Human papillomavirus infection in women from Tlaxcala, Mexico. Braz J Microbiol. 2010 Oct;41(3):749-56. DOI:10.1590/S1517-83822010000300027 [ Links ]
8 Brown CR, Leon ML, Muríoz K, Fagioni A, Amador LG, Frain B, et al. Human papillomavirus infection and its association with cervical dysplasia in Ecuadorian women attending a private cancer screening clinic. Braz J Med Biol Res. 2009 Jul;42(7):629-36. [ Links ]
9 Torres LM, Páez M, Insaurralde A, Rodriguez MI, Castro A, Kasamatsu E. Detection of high risk human papillomavirus cervical infections by the hybrid capture in Asunción, Paraguay. Braz J Infect Dis. 2009 Jun;13(3):203-6. DOI:10.1590/S1413-86702009000300009 [ Links ]
10 Ministério da Saúde (BR). Secretaria de Atenção à Saúde. Instituto Nacional do Câncer. Coordenação de Prevenção e Vigilância de Câncer. Falando sobre câncer de colo do útero. Rio de Janeiro: INCA; 2002.
11 Bosch FX, Lorincz A, Muíoz N, Meijer CJ, Shah KV. The causal relation between human papillomavirus and cervical cancer. J Clin Pathol. 2002 Apr;55(4):244-65. [ Links ]
12 Koutsky LA, Galoway DA, Holmes KK. Epidemiology of genital human papillomavirus infection. Epidemiol Rev. 1988;10(1):122-63. [ Links ]
13 Nonnenmacher B, Breitenbach V, Villa LL, Prolla JC, Bozzetti MC. Identificação do papilomavírus humano por biologia molecular em mulheres assintomáticas. Rev Saude Publica. 2002;36(1):95-100. DOI:10.1590/S0034-89102002000100015 [ Links ]
14 Rama CH, Syrjânen K, Derchain SFM, Aldrighi JM, Gontijo RC, Sarian LOZ, et al. Prevalência do HPV em mulheres rastreadas para o câncer cervical. Rev Saude Publica. 2008;42(1):123-30. DOI:10.1590/S0034-89102008000100016 [ Links ]
15 Silva TT, Guimarães ML, Barbosa MIC, Pinheiro MFG, Maia AF. Identificação de tipos de papilomavírus e de outros fatores de risco para neoplasia intra-epitelial cervical. Rev Bras Ginecol Obst. 2006 maio;28(5):285-91.
16 Rosa MI, Medeiros LR, Rosa DD, Bozzeti MC, Silva FR, Silva BR. Papilomavírus humano e neoplasia cervical. Cad Saude Publica. 2009 maio;25(5):953-64. DOI:10.1590/S0102-311X2009000500002 [ Links ]
17 Ministério da Saúde (BR). Secretaria de Atenção à Saúde. Instituto Nacional do Câncer. Coordenação de Prevenção e Vigilância de Câncer. Estimativas 2008: incidência de câncer no Brasil. Rio de Janeiro: INCA; 2007.
18 Instituto Brasileiro de Geografia e Estatística. Cidades 2009. Rio de Janeiro: IBGE; 2009.
19 Manos MM, Ting Y, Wright DK, Lewis AJ, Broker TR, Wolinsky SM. Use of polymerase chain reaction amplification for the detection of genital human papillomaviruses. Cancer Cells. 1989;7:209-14.
20 Greer CE, Peterson SL, Kiviat NB, Manos MM. PCR amplification from paraffin-embedded tissues. Effects of fixative and fixation time. Am J Clin Pathol. 1991;95:117-24. [ Links ]
21 Nobre RJ, Almeida LP, Martins TC. Complete genotyping of mucosal human papillomavirus using a restriction fragment length polymorphism analysis and an original typing algorithm. J Clinic Virol. 2008 May;42(1):13-21. [ Links ]
22 Ayres M, Ayres Junior M, Ayres DL, Santos AA. 2007. BIOESTAT - 5.0. Aplicações estatísticas nas áreas das ciências bio-médicas. Belém: Ong Mamiraua; 2007.
23 Walboomers JMM, Jacobs MV, Manos MM, Bosch FX, Kummer JA, Shah KV, et al. Human papillomavirus is a necessary cause of invasive cervical cancer world wide. J Pathol. 1999 Sep;189(1):12-9. [ Links ]
24 Bauer HM, Ting Y, Greer CE, Chambers JC, Tashiro CJ, Chimera J, et al. Genital Human Papillomavirus Infection in Female University Students as Determined by a PCR-Based Method. JAMA. 1991 Jan;265(4):472-7. [ Links ]
25 Hildesheim A, Gravitt PE, Schiffman MH, Kurman RJ, Barnes W, Jones S, et al. Determinants of genital HPV infection in low-income women in Washington, DC. Sex Transm Dis. 1993 Sep-Oct;20(5):279-85. [ Links ]
26 Silva KC, Rosa MLG, Moyse N, Afonso LA, Oliveira LHS, Cavalcanti SMB. Risk factors associated with human papillomavirus infection in two populations from Rio de Janeiro, Brazil. Mem Inst Oswaldo Cruz. 2009 Sep;104(6):885-91. DOI:10.1590/S0074-02762009000600011 [ Links ]
27 Brito EB, Martins SJ, Menezes RC. Human papillomaviruses in Amerindian women from Brazilian Amazonia. Epidemiol Infect. 2002 Jun;128(3):485-9. [ Links ]
28 Sanjose S, Almirall R, Lloveras B, Font R, Diaz M, Muroz N, et al. Cervical human papillomavirus infection in the female population in Barcelona, Spain. Sex Transm Dis. 2003 Oct;30(10):788-93. [ Links ]
29 Josefsson AM, Magnusson PK, Ylitalo N, Sorensen P, Qwarforth-Tubbin P, Andersen PK, et al. Viral load of human papilloma virus 16 as a determinant for development of cervical carcinoma in situ: a nested casecontrol study. Lancet. 2000 Jun;355(9222):2189-93. [ Links ]
30 Oh K, Ju H, Franceschi S, Quint W, Shin H. Acquisition of new infection and clearance of type-specific human papillomavirus infections in female students in Busan, South Korea: a follow-up study. BMC Infect Dis. 2008;8(13):1-6. [ Links ]
31 Eluf-Neto J, Nascimento CM. Cervical cancer in Latin America. Semin Oncol. 2001 Apr;28(2):188-97. [ Links ]
32 Schiffmann MH, Brinton LA. The epidemiology of cervical carcinogenesis. Cancer. 1995 Nov;76(10 Suppl):1888-901. [ Links ]
33 Bae JH, Lee SJ, Kim CJ, Hur SY, Park YG, Lee WC. Human papillomavirus (HPV) type distribution in Korean women: a meta-Analysis. J Microbiol Biotechnol. 2008 Apr;18(4):788-94. [ Links ]
34 Asato T, Maehama T, Nagai Y, Kanazawa K, Uezato H, Kariva K. A large case-control study of cervical cancer risk associated with human papillomavirus infection in Japan, by nucleotide sequencing-based genotyping. J Infect Dis. 2004 May;189(10):1829-32. [ Links ]
35 Melo A, Montenegro S, Hooper T, Capurro I, Roa JC, Roa I. Tipificación del virus papiloma humano (VPH) en lesiones preneoplásicas y carcinoma del cuello uterino en mujeres de la IX Región-Chile. Rev Med Chile. 2003;131(12):1382-90. DOI:10.4067/S0034-98872003001200004 [ Links ]
36 Rabelo-Santos SH, Zeferino L, Villa LL, Sobrinho JP, Amaral RG, Magalhães AV. Human papillomavirus prevalence among women with cervical intraepithelial neoplasia III and invasive cervical cancer from Goiânia, Brazil. Mem Inst Oswaldo Cruz. 2003 Mar;98(2):181-4. DOI:10.1590/S0074-02762003000200003 [ Links ]
37 Camara GNL, Cerqueira DM, Oliveira APG, Silva EO, Carvalho LGS, Martins CRF. Prevalence of human papillomavirus types in women with pre-neoplastic and neoplastic cervical lesions in the Federal District of Brazil. Mem Inst Oswaldo Cruz. 2003 Oct;98(7):879-83. [ Links ]
38 Lorenzato F, Ho L, Terry G, Singer A, Santos LC, Lucena BR, et al. The use of human papillomavirus typing in detection of cervical neoplasia in Recife (Brazil). Intern J Gynecol Cancer. 2000 Mar;10(2):143-50. [ Links ]
39 Brestovac B, Harnett GB, Smith DW, Frost F, Shellam GR. Multiplex nested PCR (MNP) assay for the detection of 15 high risk genotypes of human papillomavirus. J Clin Virol. 2005 Jun;33(2):116- 22. DOI:10.1016/J.JCV.2004.10.011 [ Links ]
40 Matos E, Loria D, Amestoy GM, Herrera L, Prince MA, Moreno J, et al. Prevalence of human papillomavirus infection among women in Concórdia, Argentina: a population-based study. Sex Transm Dis. 2003 Aug;30(8):593-9. [ Links ]
41 Giuliano AR, Papenfuss MR, Denman CA, Zapien JG, Abrahamsen M, Hunter JB. Human papillomavirus prevalence at the USA- Mexico Borderamong women 40 years of age and older. Int J STD AIDS. 2005 Mar;16(3):247-51. [ Links ]
42 Herrero R, Hildesheim A, Bratti C, Sherman ME, Hutchinson M, Morales J, et al. Population based study of hpv infection and cervical neoplasia in rural Costa Rica. J Natl Cancer Inst. 2000 Mar;92(6):464-74. [ Links ]
 Correspondência / Correspondence/ Correspondencia:
Correspondência / Correspondence/ Correspondencia:
Maísa Silva de Sousa
Laboratório de Biologia Molecular e Celular,
Núcleo de Medicina
Tropical,
Universidade Federal do Pará
Av Generalíssimo Deodoro.
Bairro: Umarizal
CEP:66055-240
Belém-Pará-Brasi
Tel./Fax: (91)3241-4681
E-mail:maisasousa@ufpa.br
Recebido em / Received / Recibido en: 11/6/2010
Aceito
em / Accepted / Aceito en: 9/8/2010










 text in
text in