Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Pan-Amazônica de Saúde
versión impresa ISSN 2176-6215versión On-line ISSN 2176-6223
Rev Pan-Amaz Saude v.2 n.3 Ananindeua sep. 2011
http://dx.doi.org/10.5123/S2176-62232011000300006
ARTÍCULO DE REVISIÓN
Servícios farmacéuticos integrados al proceso de cuidado en salud: gestión clínica del medicamento
Cassyano Januário CorrerI; Michel Fleith OtukiII; Orenzio SolerIII
IDepartamento de Farmácia, Faculdade de Farmácia, Universidade Federal do Paraná, Curitiba, Paraná, Brasil
IIDepartamento de Ciências Farmacêuticas, Faculdade de Farmácia, Universidade Estadual de Ponta Grossa, Paraná, Brasil
IIIPrograma Farmácia Social, Departamento de Medicamentos, Faculdade de Farmácia, Universidade Federal do Rio de Janeiro, Rio de Janeiro, Brasil
Endereço para correspondência
Correspondence
Dirección para correspondencia
Título original: Assistência farmacêutica integrada ao processo de cuidado em saúde: gestão clínica do medicamento. Traducido por: Lota Moncada
RESUMEN
Revisión narrativa sobre los servicios farmacéuticos integrados al proceso de cuidado en la atención primaria a la salud. Se utilizó la revisión de la literatura para la búsqueda de evidencias nacionales y extranjeras, bien como del conocimiento empírico adquirido por los autores durante el proceso enseñanza-aprendizaje y de investigación y extensión en el área, para la estructura de un modelo lógico conceptual que incorpore la gestión clinica del medicamento a aquellas relacionadas a la gestión técnica de los servicios farmacéuticos. Se infiere que la eficiente gestión técnica de los servicios farmacéuticos y la eficiente gestión clínica del medicamento contribuyen a la promoción del uso racional de medicamentos, proporcionando mejorías en la Atención Primaria a la Salud y de todo el Sistema Único de Salud - SUS.
Palabras clave: Atención a la Salud; Asistencia Farmacéutica; Uso Racional de Medicamentos.
INTRODUCCIÓN
El resultado de un tratamiento farmacológico está ligado a la interrelación de diversos eventos, actores y condiciones, de forma compleja y no siempre previsible. La farmacoterapia obtiene éxito cuando resultados como la prevención de enfermedades, el control, la cura, la normalización de parámetros de laboratorio y/o el alivio de síntomas se alcanzan conforme lo esperado1.
La farmacoterapia ocurre de forma adecuada cuando: I) el usuario obtiene acceso y utiliza los medicamentos conforme sus necesidades de salud correctamente identificadas; II) cuando comprende y es capaz de cumplir el régimen terapéutico establecido y está de acuerdo y adhiere al tratamiento con una postura activa; III) cuando el medicamento es efectivo en el alcance de los objetivos terapéuticos establecidos; IV) cuando problemas de salud no se generan o agravan por el uso de medicamentos2,3. Fallos en esas condiciones esenciales llevan al sufrimiento humano, incapacidad, reducción de la calidad de vida y muerte. La promoción del uso racional de medicamentos se torna, así, una necesidad urgente para asegurar el máximo de beneficios, minimizando los riesgos en su utilización4.
Como marcos de referencia en el campo de la promoción del uso racional de medicamentos en Brasil, se pueden citar la Política Nacional de Medicamentos (PNM), firmada en octubre de 1998 (Resolución GM No. 3.916/1998)5 - un instrumento orientador de todas las acciones en el campo de la política de medicamentos en el país - y la Política Nacional de Asistencia Farmacéutica (PNAF), aprobada por el Consejo Nacional de Salud (Resolución No. 338/2004)6, que contribuyen a la construcción de un nuevo capital social (valores morales, principios éticos y recursos cognitivos) para el campo de la Asistencia Farmacéutica (AF).
La AF constituye uno de los sistemas de apoyo de las redes de atención a la salud, junto con el sistema de apoyo diagnóstico y terapéutico y los sistemas de información en salud, con foco en la garantía de acceso y del uso racional de medicamentos7. Se comprenden como componentes de la AF la gestión técnica de la asistencia farmacéutica y la gestión clínica del medicamento.
La gestión técnica de la asistencia farmacéutica se caracteriza como un conjunto de actividades farmacéuticas interdependientes y enfocadas a la calidad, al acceso y al uso racional de medicamentos, o sea, a la producción, selección, programación, adquisición, distribución, almacenamiento y dispensa de los medicamentos8,9.
La gestión clínica del medicamento está relacionada a la atención a la salud y a los resultados terapéuticos efectivamente obtenidos, teniendo como foco principal al usuario. Se configura como una actividad asistencial fundamentada en el proceso de cuidado. El medicamento debe estar disponible en el momento adecuado, en óptimas condiciones de uso y debe ser suministrado junto con las informaciones que permitan su correcta utilización por parte del usuario10.
Infelizmente, a pesar de la evidente importancia de los marcos de referencia5,6 inherentes al actual modelo de AF - aún centrado en las actividades logísticas - las actuales políticas se han mostrado ineficientes para obtener resultados satisfactorios con relación al uso racional de medicamentos y desarticuladas del universo del proceso de cuidado en salud3.
El medicamento no debe ser el foco central ni tampoco las acciones logísticas deben ocupar el único esfuerzo de la organización de la AF por el Sistema Único de Salud (SUS). Se preconiza que la AF debe ser comprendida como una actividad clínica, con foco central de acción en el usuario, estructurándose en acciones técnico-asistenciales y acciones técnico-gerenciales10,11.
Las acciones técnico-gerenciales se estructuran para lograr la logística del ciclo del medicamento, mientras que las acciones técnico-asistenciales tiene como foco central de acción el usuario y como actor principal al farmacéutico, que, resignificando su ser, su saber y su hacer reelabora sus estrategias y métodos de trabajo.
Las acciones técnico-asistenciales incluyen acciones de dispensa especializada, acompañamiento de la adhesión al tratamiento, conciliación de medicamentos, gestión de caso, atención a la demanda espontánea y participación en grupos operativo-educativos10,11. Esas acciones integradas al equipo multiprofesional pueden contribuir decisivamente a la mejoría de la calidad de la atención a la salud, centradas en una praxis resultante de intervenciones planificadas, estructuradas, articuladas, monitoreadas y evaluadas10,11. Además, se utilizan recursos cognitivos para asistir al usuario en sus necesidades de tratamiento y cuidado, y para acompañar y evaluar la acción, interferencia y resultado del uso de medicamentos y otras intervenciones terapéuticas.
Con este abordaje, en las bases de datos del PubMed Central (PMC), de la Biblioteca Virtual en Salud (BVS), de la Literatura Latino-Americana e do Caribe en Ciencias de la Salud (LILACS), del índice Bibliográfico Español de Ciencias de Salud (IBECS), de la Biblioteca Cochrane y de la Scientific Electronic Library Online (SciELO), se investigaron evidencias nacionales y extranjeras sobre las necesidades sociales que la AF pretende atender y la problemática que involucra los resultados negativos de la terapéutica que sobrevienen del uso inadecuado de medicamentos. Por otro lado, esta revisión narrativa tiene como objetivo presentar un modelo lógico-conceptual de la AF integrada al proceso de cuidado en salud por medio de la gestión técnica de la asistencia farmacéutica y de la gestión clínica del medicamento a partir del conocimiento empírico adquirido por los autores durante el proceso de enseñanza-aprendizaje y de investigación y extensión en el área.
USO INADECUADO DE MEDICAMENTOS
Los autores, fundamentados en sus experiencias, infieren que los problemas relacionados con la estructura y la organización - procesos de gestión y gerenciales - comprometen la accesibilidad y el acceso a los medicamentos. Un significativo porcentual de usuarios no tiene acceso a los medicamentos con la calidad asegurada y en la cantidad necesaria para la efectividad de su tratamiento.
Por otro lado, el capital social (valores morales, principios éticos y recursos cognitivos) y la alta prevalencia de enfermedades crónicas de la sociedad contemporánea conducen al acceso indiscriminado a los medicamentos, promoviendo la polimedicación12. Siendo así, existe una urgente necesidad de medicamentos que los actuales servicios de salud tienen dificultad en atender, lo que lleva a la población a convivir con distintos estándares de problemas relacionados a los medicamentos, propios tanto de países desarrollados como de los en desarrollo: consumo excesivo de medicamentos por automedicación inducida por los medios, el uso de productos ineficaces o de medicamentos superfluos, mal indicados, subutilizados, superposición de mismos principios activos comercializados con nombres de fantasía diferentes, superposición de principios activos que actúan por el mismo mecanismo de acción, bien como el uso inadecuado de medicamentos no efectivos para el control de enfermedades.
Los temas actualmente más relevantes y prevalentes cuando se trata del uso inadecuado de medicamentos incluyen polifarmacia, errores de medicación, no seguir directrices clínicas, discrepancias terapéuticas en la transición del usuario entre niveles asistenciales, baja efectividad de los tratamientos, ocurrencia de eventos adversos, automedicación irresponsable y baja adhesión a los tratamientos. En todo el mundo, crecen las evidencias del impacto de esos problemas sobre la población y sobre los sistemas de salud, bien como se incorporan nuevas tecnologías con el fin de promover el uso racional de los medicamentos y mejorar sus resultados terapéuticos.
Se comprende como polifarmacia o polimedicación o hiperfarmacoterapia o uso de múltiples fármacos/medicamentos12,13. La probabilidad de reacciones adversas estimada es de 6% cuando se administran dos fármacos/medicamentos concomitantes y de 50% cuando utilizados cinco fármacos/medicamentos al mismo tiempo13 Hay una relación linear entre la cantidad de medicamentos y el riesgo de eventos adversos.
En estudios sobre farmacia domiciliaria en Brasil14,15 y en España16, se encuentran, como promedio, 3,8 a 5,1 medicamentos por domicilio, muchos sin prescripción, utilizados incluso por niños y adolescentes. Buena parte de esos medicamentos se guarda de forma inadecuada, presenta desvíos de calidad y se descarta de manera perjudicial al medio ambiente14,15. También hay un importante desperdicio de medicamentos guardados y no utilizados. Entre las principales causas de devolución de medicamentos en farmacias, una es el vencimiento del plazo de validez (28%) y otra, la mejoría espontánea del problema de salud que originó la prescripción, con la subsiguiente interrupción del tratamiento (25%)16.
La proporción de usuarios en ambulatorio que padecen eventos adversos a medicamentos (EAM) se estima en 25% (IC95% 20-29) y la ocurrencia es de 27 eventos para cada 100 usuarios. Se considera que al menos 40% de esos eventos sean tratables o pasibles de prevención. Esos eventos tratables se atribuyen a falla del médico en responder a los síntomas del usuario relacionados a medicamentos (63%) y a falla del usuario en informar esos síntomas al médico (37%)17.
La prevalencia de internaciones hospitalarias relacionadas a medicamentos, según revisión sistemática, es de 4,3% (intervalo intercuartil 3,1%-9,5%), siendo evitables un 59% (50%-73%)18. La incidencia de internación por EAM evitables se estima en 4,5 por 1.000 personas /mes19. Otros datos señalan que 28% de todas las consultas de atención de urgencia están relacionadas a medicamentos, siendo 70% de las mismas evitables y 24% futuras causas de internación hospitalaria20.
La internación hospitalaria representa un momento crítico, también debido al riesgo de errores de medicación y discrepancias entre los medicamentos previamente en uso por el usuario y aquellos prescritos dentro del hospital. En análisis realizado en un hospital pediátrico en Canadá, 30% de los usuarios internados presentaban al menos una discrepancia intencional no documentada y 22% presentaba alguna discrepancia no intencional. Del total de discrepancias, 23% y 6% tenían, respectivamente, riesgo moderado y alto de causar molestias o daño a los usuarios21. Independientemente de la franja etaria, la prevalencia de discrepancias de la farmacoterapia durante la internación se estima en 53,6% (IC95% 45,7-61,6%), siendo la falla más común la omisión en el registro de al menos un medicamento de uso regular. Más de un tercio de esos eventos (38,6%) presenta potencial moderado o alto de generar molestias o daño al usuario22.
En los hospitales e instituciones de larga permanencia, los errores de medicación y los EAM son considerados importantes causas de daño y óbito de usuarios. Un estudio noruego halló que 18,2% (IC95% 15,4-21,0%) de todas las muertes ocurridas en un período de dos años en los mayores departamentos médicos de sus hospitales estuvieron ligadas a uno o más medicamentos, lo que equivale a 9,5 muertes para cada 1.000 usuarios hospitalizados2. La tasa de ocurrencia de EAM evitables se estima en 6,1 para cada 100 usuarios hospitalizados y errores de medicación suceden en 5,7% de todos los episodios de administración de medicamentos23.
En la comunidad, promover la adhesión de los usuarios a la farmacoterapia representa el principal desafío de los servicios de salud. Un amplio estudio con más de 150 mil usuarios crónicos en los Estados Unidos identificó que la tasa de persistencia y adhesión al tratamiento mensual para seis medicamentos de uso continuado para glaucoma, dislipidemia, osteoporosis, diabetes, hipertensión y vejiga hiperactiva varían de 37% a 72% en los primeros 12 meses de tratamiento24. En el caso de los hipolipemiantes, aparentemente 60% de los usuarios discontinúan el tratamiento en los primeros 12 meses25. Entre hipertensos tratados por 10 años, aproximadamente 39% de los usuarios persisten en el tratamiento, 22% lo interrumpen y lo reinician durante el período y 39% lo abandona definitivamente26.
Las actitudes y comportamiento necesarios al usuario para una mejor adhesión al tratamiento farmacológico y no farmacológico pueden compararse a las exigidas para la práctica de ejercicios físicos, mudar estándar de alimentación o parar de fumar. Los profesionales tienden a centrarse apenas en sus perspectivas y se distancian de las acciones y motivos de los usuarios, juzgándolos y etiquetándolos, en lugar de conocerlos y entenderlos26. la calidad del vínculo profesional-usuario es un abordaje necesario, que debe llevar en cuenta los interferentes sociales y culturales que influyen al usuario: su grado de conocimiento, su saber, sus habilidades, sus actitudes, sus comportamientos, sus expectativas, sus inseguridades y sus miedos26,27. Es necesario establecer un nuevo pacto de responsabilidades y de corresponsabilidades entre los profesionales de salud y los usuarios.
Como consecuencia de la baja adhesión al tratamiento y de los fallos del monitoreo de los usuarios, una gran parte de los tratamientos se muestran ineficaces en el alcance de los objetivos terapéuticos, principalmente en enfermos crónicos, como hipertensos y diabéticos. Un estudio realizado con 6.700 usuarios diabéticos en más de 20 centros clínicos diseminados por todo Brasil evidenció que la tasa de control glucémico (HbA1c < 7%) entre los diabéticos tipo 2 es de apenas 25%28. Otro estudio brasileño multicéntrico, publicado en 2006, reveló que menos de 30% de los usuarios alcanzan las metas terapéuticas de control presórico, índice de masa corporal y LDL-c y apenas 46% alcanzan las metas de HbA1c, consideradas en este estudio como hasta 1% sobre el límite superior del método usado29. Entre usuarios hipertensos en Brasil, el control de la presión arterial se alcanza en 32,4% a 61,7% de los usuarios, con peores tasas de control entre los usuarios de más alto riesgo cardiovascular30.
En el otro extremo de este tema comportamental de los usuarios está la automedicación. La actitud de las personas con relación al autocuidado, especialmente para trastornos menores, tiende a oscilar entre la inercia, que prolonga el malestar y agrava problemas más serios, y el uso inadecuado o exagerado de medicamentos, que expone a riesgos innecesarios. El empoderamiento del usuario para manejar sus problemas de salud está considerado como una parte fundamental de los nuevos modelos de atención a la salud. Las personas deben recibir educación para el autocuidado, incluyendo el uso correcto de medicamentos sin prescripción, de forma a poder cuidar de los síntomas y malestares menores de manera segura, utilizando, incluso, la farmacia comunitaria como punto de apoyo31.
Estudios han mostrado que 60,2% de los problemas de salud comunes percibidos por las personas no generan ninguna actitud terapéutica, un 31,6% lleva a la automedicación y apenas 8,2% genera la búsqueda de servicios médicos32. Según resultados del proyecto Bambuí; un estudio de cohorte de la salud de ancianos residentes en la ciudad de Bambuí (15 mil habitantes), MG (Brasil), 54% de los entrevistados mayores de 18 años relatan el uso exclusivo de medicamentos prescritos, 28,8%, el uso de medicamentos sin prescripción y 17,2%, el uso de ambos33. Otro estudio indica que 44,1% de los casos de automedicación se hace con medicamentos cuya venta exige prescripción médica34.
Sumado a esto, según datos del año 2000 para servicios de ambulatorio de los Estados Unidos, cada tratamiento sin éxito cuesta U$977,00, en promedio. Para cada nuevo problema de salud, ese costo promedio sería de U$1.105,00 y, para tratamientos combinados, de U$1.488,00. De modo general, los costos relacionados a problemas da farmacoterapia en los EUA durante aquel año serían del orden de U$177,4 mil millones, siendo un 70% de este valor ligado solamente a internaciones hospitalarias y 18% a internaciones en instituciones de larga permanencia35. En estas instituciones, se estima que los costos ligados a la prescripción de medicamentos no apropiados para ancianos lleguen a U$7,2 mil millones (valores de 2001 en USA)36 y que, para cada dólar gastado con medicamentos, se consumen U$1,33 en el tratamiento de problemas relacionados a la farmacoterapia37.
Todos esos problemas no pueden enfrentarse partiendo apenas de la búsqueda espontánea y voluntaria de los usuarios. Tradicionalmente, los médicos tienden a dedicar la mayor parte del tiempo (limitado) de las consultas, particularmente en las unidades públicas de salud, al diagnóstico y a la selección del tratamiento para la queja principal, sin espacio para la evaluación y la amplia discusión de la terapéutica y de la experiencia de los usuarios con los medicamentos y muchas veces, minimizando la importancia de las estrategias no farmacológicas38. De la misma manera, la dispensa normalmente se caracteriza como una actividad centrada en el medicamento, cuya vía de comunicación con el usuario es unilateral. Además, no se cumple con las etapas que caracterizan el proceso de cuidado, configurándose como un servicio mucho más vinculado a la distribución que a la asistencia al usuario. Siendo así, la AF debe desarrollar un nuevo enfoque sobre el medicamento y la terapéutica, buscando aproximarse más de las necesidades reales vividas por la población durante el uso de los medicamentos.
Las necesidades de la población van más allá del tema del acceso y la calidad de los productos farmacéuticos, requiriendo acciones articuladas al proceso de atención a la salud que puedan garantizar la continuidad del cuidado, así como la prevención y resolución de problemas ligados a la farmacoterapia. Una nueva AF integrada de forma singular al proceso de cuidado en salud se hace necesaria, con la finalidad de ofrecer respuesta a la nueva situación fármaco-epidemiológica que actualmente se presenta.
El uso racional de medicamentos, para ser efectivamente asegurado, implicará en costos y en la apropiación de diversos conocimientos y cambios de conducta de diversos agentes ligados a la AF4. La ampliación del acceso y la continua incorporación de nuevos medicamentos y nuevas tecnologías harán de la financiación de la AF algo insostenible si no existe un aumento de la efectividad. Es necesario eficiencia para obtener mejores resultados con los recursos ya disponibles y empleados.
Con el fin de funcionar efectivamente como sistema de apoyo al proceso de cuidado, la AF debe ampliar su alcance, a través de la incorporación de tecnologías de gestión clínica del medicamento, asociadas a las tecnologías ya existentes de gestión técnica de la AF.
MODELO LÓGICO-CONCEPTUAL DE LA ASISTENCIA FARMACÉUTICA INTEGRADA AL PROCESO DE CUIDADO EN SALUD
El proceso de utilización de medicamentos en los servicios de salud ocurre por medio de etapas bien definidas e integradas al proceso del cuidado. El primer momento del abordaje clínico consiste en la colecta y organización de datos e informaciones sobre el usuario. Enseguida, se formula un diagnóstico, producto del raciocinio clínico empleado por el profesional, generalmente el médico. En la tercera etapa del proceso se define un plan terapéutico, idealmente en conjunto con el usuario, que se traduce en la prescripción de uno o más m edi cam en tos y de m edi da s tera péu ti cas n o farmacológicas. La dispensa y orientación consisten en la última etapa realizada antes de la administración o utilización del medicamento por el usuario.
La figura 1 (modelo lógico-conceptual de la AF integrada al proceso de cuidado en salud) trae las etapas de este proceso, bien como las acciones de la gestión técnica de la AF y la gestión clínica del medicamento.
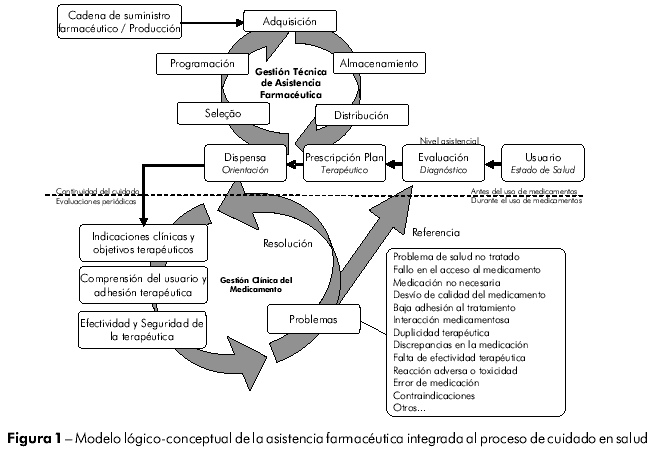
Las acciones ligadas a la gestión técnica de la AF (acciones gerenciales) dan soporte a la prescripción y dispensa de los medicamentos, no involucrándose directamente con la continuidad del cuidado y la evaluación de los resultados terapéuticos de los usuarios. Esas acciones, aunque deban retroalimentarse y reevaluarse a partir de datos sobre la efectividad de los servicios, farmacovigilancia y estudios de utilización de medicamentos, se caracteriza por la ausencia de enfoque clínico.
La gestión clínica del medicamento (acciones asistenciales), por otro lado, tiene el objetivo de garantizar que los cuidados involucrando el uso del medicamento no terminen en el acto de la entrega de los productos. Consiste en un conjunto de acciones asistenciales, vinculadas a la AF, que pretenden garantizar el uso adecuado de los medicamentos y la obtención de resultados terapéuticos positivos10,11.
La gestión clínica del medicamento se caracteriza por el suministro de servicios clínicos centrados en el usuario, de alta complejidad y baja densidad tecnológica. Estos servicios pueden ser provistos de forma individual y colectiva junto a la entrega de medicamentos, aunque sean independientes de la misma10,11.
Las tecnologías que compone la gestión clínica del medicamento se integran al proceso de atención a la salud, teniendo como objetivos principales: I) la evaluación del acceso de los usuarios a tratamientos adecuados para sus problemas de salud, II) el empoderamiento de los usuarios y el autocuidado apoyado en lo que respecta a la terapéutica, III) la concordancia y adhesión al tratamiento, IV) la reducción del desperdicio y el alcance de tratamientos más costo-efectivos, V) la identificación, la prevención y el manejo de errores de medicación, interacciones medicamentosas, reacciones adversas y riesgos asociados a los medicamentos, VI) el aumento de la efectividad terapéutica, VII) el destino adecuado de los medicamentos y demás residuos de salud ligados a la terapéutica10,11. Esas acciones deben estar integradas a las rutinas de los servicios de salud y al trabajo del equipo de salud como un todo.
Las acciones de salud incluidas en la gestión clínica del medicamento deben permear toda la red de atención a la salud, extendiendo la función de la AF más allá del sistema de apoyo material y la accesibilidad a los medicamentos. Estos servicios se orientan a la revisión periódica de las indicaciones clínicas y objetivos terapéuticos de cada usuario, al soporte al autocuidado y a la automedicación responsable, la promoción de una mayor comprensión y responsabilidad del usuario con la adhesión al tratamiento y a la verificación sistemática de la efectividad y seguridad del uso de medicamentos10,11.
Las tecnologías de gestión clínica del medicamento pueden ser incorporadas a varios locales de práctica - públicos o privados - involucrando por lo tanto, una carpeta de servicios distribuidos por los diferentes puntos de la rede de atención a la salud. En atención primaria a la salud, los servicios dirigidos a la gestión clínica del medicamento deben estar integrados a la estrategia del Programa Salud de la Familia (PSF), en un contexto ideal de clínica ampliada, prontuario familiar y proyectos terapéuticos singulares, conforme las características farmacoepidemiológicas de las poblaciones10,11.
Los servicios deben ser individualizados y específicos para un usuario y estar en interacción directa con él, en atención presencial o remota. También son posibles acciones colectivas dirigidas a grupos operativo-educativos o consultas colectivas multiprofesionales. Las tecnologías de gestión clínica del medicamento deben ser incorporadas esencialmente con base en evidencias y claramente identificadas con relación a su estructura, organización, proceso y resultados pretendidos. Los resultados deben ser evaluados, por medio de indicadores, tanto del punto de vista de los cambios producidos en el proceso de uso de medicamentos (outputs) como en los desenlaces en salud (outcomes)10,11,38.
De la misma forma que las demás actividades de la AF, la gestión clínica del medicamento consiste en un conjunto de tecnologías que se benefician del trabajo multiprofesional. Los servicios farmacéuticos clínicos deben alinearse a esas iniciativas y el sistema como un todo debe incluir apoyo al establecimiento y manutención de la relación entre el farmacéutico, los demás miembros del equipo de salud y el usuario, bien como a la gestión de la AF en un sentido amplio.
FARMACIA SOCIAL, SERVICIOS FARMACÉUTICOS, FARMACIA CLÍNICA, ATENCIÓN FARMACÉUTICA Y LA GESTIÓN CLÍNICA DE LOS MEDICAMENTOS
Se comprende a la farma cia social como un campo que abarca competencias y co ntenidos necesarios para una nueva praxis en la cual el farmacéutico es parte integrante y esencial del equipo multidisciplinario de salud, estando capacitado a comprender el proceso salud-enfermedad y a intervenir sobre el mismo39,40. Engloba los campos de la salud colectiva y de la salud pública relacionadas a los medicamentos y a las acciones, actividades y tareas de los farmacéuticos en sus relaciones interpersonales y multiprofesionales: Historia de la Farmacia, Antropología Farmacéutica, Sociología Farmacéutica, Farmacoepidemiología, Farmacovigilancia, Farmacoeconomía, Información sobre Medicamentos, Uso Racional de Medicamentos, Políticas y Sistemas de Salud y de Asistencia Farmacéutica, Regulación y Reglamentación Profesional, Sanitaria, Ética y Bioética y, Gestión de Servicios Farmacéuticos [gestión técnica da asistencia farmacéutica y gestión clínica del medicamento] centradas en el manejo farmacol ógico y no farmacológico de los medicamentos y en la sostenibilidad del sector salud, bien como, en la comprensión y la evaluación del impacto de los productos y servicios farmacéuticos en la salud individual y colectiva.
La farmacia social se identifica como un elemento transformador, capaz de traer importante contribución al deseado cambio de paradigma de la formación y de la actividad profesional, una vez que promueve la identificación del farmacéutico como partícipe de las acciones de salud e la comprensión de su papel social39,40.
En el campo de la farmacia social, la asistencia al usuario tiene que ser percibida como una praxis farmacéutica que permite la integración del farmacéutico al equipe multidisciplinar, asumiendo la responsabilidad por las necesidades de los usuarios relacionadas a los medicamentos y volviéndose responsable por la promoción del uso racional de medicamentos en el ámbito de las equipos locales de salud.
Los servicios farmacéuticos clínicos o campos para el cuidado farmacéutico (atención farmacéutica o gestión clínica del medicamento) son las acciones, actividades y tareas relacionadas a la atención a la salud prestada por el farmacéutico al usuario. Estos servicios deben estar integrados a los servicios de salud, siendo suministrados en espacios específicos destinados a esa finalidad. Estos espacios de cuidado farmacéutico son los locales físicos en donde el servicio es ofrecido a los usuarios y puede estar en hospitales, ambulatorios, unidades básicas de salud, domicilio del usuario y farmacias comunitarias10,11.
Aunque existan diferentes escuelas y métodos de enseñanza y práctica de atención farmacéutica o gestión clínica del medicamento diseminadas por el mundo, es necesario avanzar en la comprensión de que el proceso de cuidado farmacéutico es esencial40,41. Así, el proceso de cuidado farmacéutico se estructura en etapas bien definidas, en un método clínico universal, a semejanza de las otras profesiones de la salud. Ese método consiste esencialmente en: I) acoger, reunir y organizar la historia clínica y de medicación del usuario; II) evaluar sus necesidades terapéuticas y problemas relacionados a la farmacoterapia; III) establecer un plan de cuidado en conjunto con el usuario; IV) monitorear la evolución del usuario de forma planificada y proactiva41,42.
Como una práctica profesional de atención a la salud, el cuidado farmacéutico debe incluir acciones de salud dirigidas a la promoción, la protección y la recuperación de la salud, de forma armónica con el equipo de salud local y el sistema de salud como un todo. Todavía, según recomendación de la American Pharmacists Association43,44, la farmacia clínica y/o la atención farmacéutica se vuelve al individuo y a la colectividad.
Se comprende como farmacia clínica el grupo de las actividades ejecutadas por el farmacéutico dirigidas al usuario y/o al equipo multidisciplinar de salud, con el objetivo de asegurar la efectividad y la eficiencia del uso de medicamentos45. Esas actividades se utilizan en servicios farmacéuticos dentro del ambiente hospitalario (farmacia hospitalaria), pero pueden, sin embargo, ser ejecutados en cualquier situación en que haya usuarios expuestos a riesgo por el uso de medicamentos.
La atención farmacéutica (pharmaceutical care) es un concepto norteamericano para un modelo de práctica farmacéutica - con una visión ético-filosófica, emerge del acuerdo entre usuario y profesional, en el cual comparten la responsabilidad de cuidar del proceso de uso de los medicamentos - desarrollada en el actual contexto de políticas de salud norteamericanas, dirigidas al proceso de reglamentación para el acceso a los medicamentos y producción de resultados definidos que mejoren la calidad del uso de los medicamentos46,47,48. Comprende al usuario como centro de sus acciones y se desarrolla dentro de una visión clínica, humanista y de compartir responsabilidad.
Las farmacias comunitarias brasileñas comprenden los servicios farmacéuticos clínicos como los dirigidos a la gestión clínica del medicamento, orientados para diferentes públicos y articulados a un sistema de información integrado a los demás puntos de atención a la salud, en especial a la atención primaria a la salud10,11. Las farmacias comunitarias públicas, en especial, tienen como característica esencial la potencialidad de agregar prácticamente todas las acciones de gestión técnica de la AF y la gestión clínica del medicamento, funcionando, así, como un espacio en el cual se promueve el apoyo a los demás puntos de la red de atención a la salud y como un punto de atención a la salud especializado en las acciones que involucren la terapia con medicamentos.
La atención farmacéutica o gestión clínica del medicamento puede considerarse como un eslabón entre la farmacia clínica y la farmacia social y como la filosofía en la cual la farmacia clínica está fundamentada, en los aspectos morales y éticos que involucran a la relación entre farmacéutico y usuario48.
En el contexto del Sistema Único de Salud (SUS), los conceptos de atención farmacéutica y gestión clínica del medicamento poseen el mismo enfoque filosófico, distinguiéndose del proceso de reglamentación del acceso, el que es universal en las farmacias comunitarias brasileñas. La atención farmacéutica y la gestión clínica del medicamento consisten, por lo tanto, de una práctica profesional clínica, con un proceso de cuidado definido, que se alinea a los objetivos de la AF integrada, promoviendo el uso racional de medicamentos y obteniendo resultados terapéuticos definidos. Entre las premisas básicas de ese modelo lógico-conceptual se destacan10,11:
• El cuidado farmacéutico tiene carácter clínico y debe atender a estándares de calidad preestablecidos, en los moldes de la gestión de la clínica y de la acreditación en salud;
• El cuidado farmacéutico debe ocurrir por medio de la interacción directa profesional-usuario;
• El farmacéutico debe asumir compromiso sanitario por una población definida, buscando atender de forma individualizada a las necesidades relacionadas a los medicamentos de cada usuario bajo sus cuidados;
• Aunque sea preferible la atención individualizada, las acciones dirigidas a grupos de usuarios, particularmente en lo que dice a educación en salud, deben ser consideradas parte inherente a la práctica, como ocurre con otras profesiones de la salud;
• Los servicios farmacéuticos clínicos deben estar integrados a la cultura y al contexto institucional o comunitario en el que están insertos;
• Los servicios deben ser estructurados, organizados, ofrecidos y gestionados con base en el diagnóstico farmacoepidemiológico y en las necesidades de salud de una determinada población;
• El farmacéutico debe orientar su práctica por principios bioéticos consistentes, por los derechos del usuario y por los derechos del consumidor, tanto en su relación con el usuario como con otros profesionales de salud.
Este tipo de cuidado farmacéutico tiene que estar alineado a las características de las condiciones agudas y crónicas, al papel tradicional de la farmacia en el suministro de medicamentos y a las tecnologías de la gestión clínica del medicamento: directrices clínicas (protocolos clínicos), la gestión de la salud y la gestión de caso7,10,11. La población debe estar asistida por acciones de complejidad compatible con su estratificación de riesgo, tanto en lo que dice respecto al proceso salud-enfermedad, como con relación al riesgo de morbilidad y mortalidad relacionada a los medicamentos.
SERVICIOS FARMACÉUTICOS EN BRASIL: DESAFÍOS PARA EL FUTURO
En el actual contexto del Sistema Único de Salud - SUS es necesario resignificar el ser (objetivo) farmacéutico, el saber (propósito) farmacéutico y el hacer (finalidad) farmacéutico, dirigidos a la mejoría de la calidad de vida (individual y colectiva) de la sociedad.
Es necesario aún, superar lagunas con relación a tecnologías y herramientas relacionadas al cuidado farmacéutico, como: [I] la estructura y organización de la oferta de servicios a los usuarios por territorios; [II] la estratificación de los usuarios por riesgo y/o gravedad; [III] los modelos organizacionales de gestión clínica del medicamento embasados en evidencias científicas y validados para la realidad brasileña; [IV] los indicadores de calidad mensurables que puedan aplicarse a la evaluación y la acreditación de esos servicios con relación a la eficacia del medicamento, a la efectividad del tratamiento y a la eficiencia de los recursos emprendidos.
REFERENCIAS
1 Aquino DS. Por que o uso racional de medicamentos deve ser uma prioridade? Cienc Saude Coletiva. 2008;13 Suppl:S733-6. Doi.org/10.1590/S1413-81232008000700023 [Link]
2 Ebbesen J, Buajordet I, Erikssen J, Brors O, Hilberg T, Svaar H, et al. Drug-related deaths in a department of internal medicine. Arch Intern Med. 2001 Oct;161(19):2317-23. [Link]
3 Araújo ALA, Pereira LRL, Ueta JM, Freitas O. Perfil da assistência farmacêutica na atenção primária do Sistema Único de Saúde. Cienc Saude Coletiva. 2008 abr;13 Suppl:S611-7. http://dx.doi.org/10.1590/S1413-81232008000700010 [Link]
4 Mota DM, Silva MGC, Sudo EC, Ortún V. Uso racional de medicamentos: uma abordagem econômica para tomada de decisões. Cienc Saude Coletiva. 2008 abr;13 Suppl:S589-601. http://dx.doi.org/10.1590/S1413-81232008000700008 [Link]
5 Ministério da Saúde (BR). Portaria GM no 3.916, de 30 outubro de 1998. Aprova a Política Nacional de Medicamentos [Internet]. Diário Oficial da União, Brasília [citado 2010 nov 28]. Disponível em: http://www.anvisa.gov.br/legis/consolidada/portaria _3916_98.pdf.
6 Ministério da Saúde (BR). Conselho Nacional de Saúde. Resolução 338 CNS de 06 de maio de 2004. Aprova a Política Nacional de Assistência Farmacêutica. [Internet] Brasília: Ministério da Saúde [citado 2010 nov 28] . Disponível em : http://portal.saude.gov.br/portal/a rquivos/pdf/resol _cns338.pdf.
7 Mendes EV. As redes de atenção à saúde. 2. ed. Brasília: Organização Pan-Americana da Saúde; 2011. 549 p.
8 Perini E. Assistência farmacêutica: fundamentos teóricos e conceituais. In: Acurcio FA, editor. Medicamentos e assistência farmacêutica. Belo Horizonte: Coopmed; 2003.
9 Marin N, Luiza VL, Osorio-de-Castro CGS, Machado-dos-Santos S. Assistência farmacêutica para gerentes municipais. Rio de Janeiro: OPAS/OMS; 2003.
10 Soler O, Rosa MB, Fonseca AL, Fassy MF, Machado MC, Silva RMC, et al. Assistência farmacêutica clínica na atenção primária à saúde por meio do programa saúde da família. Rev Bras Farm. 2010;91(1):37-45.
11 Gomes CAP, Fonseca AL, Rosa MB, Machado MC, Fassy MF, Silva RMC, et al. A assistência farmacêutica na atenção à saúde. 2. ed. Belo Horizonte: Fundação Ezequiel Neves; 2010.
12 Viktil KK, Blix HS, Moger TA, Reikvam A. Polypharmacy as commonly defined is an indicator of limited value in the assessment of drug-related problems. Bri J Clin Pharmacol. 2007 Feb;63(2):187-95. Doi:10.1111/j.1365-2125.2006.02744.x [Link]
13 Broeiro P, Maio L, Ramos V. Polifarmarcoterapia: estratégias de racionalização. Rev Port Clin Geral. 2008;24(5):625-31. [Link]
14 Bueno CS, Weber D, Oliveira KR. Farmácia caseira e descarte de medicamentos no bairro Luiz Fogliatto do município de Ijuí - RS. Rev Cienc Farm Basica Apl. 2009;30(2):75-82. [Link]
15 Tourinho FSV, Bucaretchi F, Stephan C, Cordeiro R. Home medicine chests and their relationship with self-medication in children and adolescents. J Pediatr Rio J. 2008 Sep-Oct;84(5):416-22. Doi:http://dx.doi.org/10.2223/JPED.1831 [Link]
16 Coma A, Modamio P, Lastra CF, Bouvy ML, Marino EL. Returned medicines in community pharmacies of Barcelona, Spain. Pharm World Sci. 2008 Jun;30(3):272-7. [Link]
17 Gandhi TK, Weingart SN, Borus J, Seger AC, Peterson J, Burdick E, et al. Adverse drug events in ambulatory care. N Engl J Med. 2003 Apr;348(16):1556-64. [Link]
18 Winterstein AG, Sauer BC, Hepler CD, Poole C, Suárez EC, Kaiser JM. Preventable drug-related hospital admissions. Ann Pharmacother. 2002 Jul-Aug;36(7-8):1238-48.[ Link]
19 Thomsen LA, Winterstein AG, Sondergaard B, Haugbolle LS, Melander A. Systematic review of the incidence and characteristics of preventable adverse drug events in ambulatory care. Ann Pharmacother. 2007 Sep;41(9):1411-26. [Link]
20 Patel P, Zed PJ. Drug-related visits to the emergency department: how big is the problem? Pharmacother. 2002 Jul;22(7):915-23. [Link]
21 Coffey M, Mack L, Streitenberger K, Bishara T, Faveri L, Matlow A. Prevalence and clinical significance of medication discrepancies at pediatric hospital admission. Acad Pediatr. 2009 Sep-Oct;9(5):360-65. [Link]
22 Cornish PL, Knowles SR, Marchesano R, Tam V, Shadowitz S, Juurlink DN, et al. Unintended medication discrepancies at the time of hospital admission. Arch Intern Med. 2005 Feb;165(4):424-9. [Link]
23 Krähenbühl-Melcher A, Schlienger R, Lampert M, Haschke M, Drewe J, Krähenbühl S. Drug-related problems in hospitals: a review of the recent literature. Drug Saf. 2007;30(5):379-407.[Link]
24 Yeaw J, Benner JS, Walt JG, Sian S, Smith DB. Comparing adherence and persistence across 6 chronic medication classes. J Manag Care Pharm. 2009 Nov-Dec;15(9):728-40. [Link]
25 Simons LA, Levis G, Simons J. Apparent discontinuation rates in patients prescribed lipid-lowering drugs. Medical J Aust.1996 Feb;164(4):208-11.
26 Shoemaker SJ, Ramalho de Oliveira D. Understanding the meaning of medications for patients: the medication experience. Pharm World Sci. 2008 Jan;30(1):86-91. [Link]
27 Reiners AAO, Azevedo RCS, Vieira MA, Arruda ALG. Produção bibliográfica sobre adesão/não-adesão de pessoas ao tratamento de saúde. Cienc Saude Coletiva. 2008 dez;13 (Suppl 2):S2299-306. [Link]
28 Dominguez BC. Diabetes: controle ainda é baixo no Brasil. Rio de Janeiro: RADIS; 2007. 59:11.
29 Gomes MB, Gianella D, Faria M, Tambascia M, Fonseca RM, Rea R, et al. Prevalence of type 2 diabetic patients within the targets of care guidelines in daily clinical practice: a multi-center study in Brazil. Rev Diabet Stud. 2006;3(2):82-7. Doi:10.1900/RDS.2006.3.82 [Link]
30 Nobre F, Ribeiro AB, Mion Jr D. Control of arterial pressure in patients undergoing anti-hypertensive treatment in Brazil: controlar Brazil. Arq Bras Cardiol. 2010;94(5):623-30. [Link]
31 Hassell K, Whittington Z, Cantrill J, Bates F, Rogers A, Noyce P. Managing demand: transfer of management of self limiting conditions from general practice to community pharmacies. BMJ. 2001 Jul;323(7305):146-7. [Link]
32 Mendoza-Sassi R, Béria JU, Fiori N, Bortolotto A. Prevalência de sinais e Sintomas, fatores sociodemográficos associados e atitude frente aos sintomas em um centro urbano no Sul do Brasil. Rev Panam de Salud Publica. 2006;20(1):22-8. Doi:http://dx.doi.org/10.1590/S1020-49892006000700003 [Link]
33 Loyola Filho AI, Uchoa E, Guerra HL, Firmo JO, LimaCosta MF. Prevalence and factors associated with self-medication: the Bambui health survey. Rev Saude Publica. 2002 Feb;36(1):55-62.
34 Arrais PS, Coelho HL, Batista MC, Carvalho ML, Righi RE, Arnau JM. Profile of self-medication in Brazil. Rev Saude Publica. 1997 Feb;31(1):71-7. [Link]
35 Ernst FR, Grizzle AJ. Drug-related morbidity and mortality: updating the cost-of-illness model. J Am Pharm Assoc (Wash). 2001 Mar-Apr;41(2):192-9. [Link]
36 Fu AZ, Jiang JZ, Reeves JH, Fincham JE, Liu GG, Perri M. Potentially inappropriate medication use and healthcare expenditures in the US community-dwelling elderly. Medical Care. 2007 May;45(5):472-6. [Link]
37 Boatman JL, Harrison DL, Cox E. The health care cost of drug-related morbidity and mortality in nursing facilities. Arch Intern Med. 1997 Oct;157(18):2089-96. [Link]
38 Pellegrino AN, Martin MT, Tilton JJ, Touchette DR. Medication therapy management services: definitions and outcomes. Drugs. 2009;69(4):393-406. Doi:10.2165/00003495-200969040-00001 [Link]
39 Wertheimer AI. The contributions of social pharmacy to pharmacy practice. Rev Mex Cienc Farm. 2007 Jul-Sep;38(3):4. [Link]
40 Taylor K, Harding G. Defining social pharmacy: It needs its own distinct identity. Int J Pharm Pract. 1993 Jul;2(2):62-3. DOI:10.1111/j.2042-7174.1993.tb00725.x
41 Cipolle RJ, Strand LM, Morley PC. Pharmaceutical care practice: the clinician's guide. 2. ed. New York: McGraw-Hill; 2004.
42 Dáder MJF, Muñoz PA, Martínez-Martínez F. Atención farmacéutica. conceptos, procesos y casos prácticos. Madrid: Ergon; 2008.
43 American Pharmacists Association. National Association of Chain Drug Stores Foundation. Medication therapy management in pharmacy practice: core elements of an MTM service model (version 2.0). J Am Pharm Assoc. 2008 May-Jun;48(3):341-53. [Link]
44 Ivama AM, Noblat L, Castro MS, Oliveira NVBV, Jaramillo NM, Rech N. Consenso brasileiro de atenção farmacêutica: proposta. Brasília: OPAS; 2002. [Link]
45 Storpirtis S, Mori ALPM, Yochiy A, Ribeiro E, Porta V. Farmácia Clínica e Atenção Farmacêutica. Rio de Janeiro: Guanabara Koogan; 2008. 489 p.
46 Castro MS, Correr CJ. Pharmaceutical care in community pharmacies: practice and research in Brazil. Ann Pharmacother. 2007 Sep;41(9):1486-93. [Link]
47 Fernández-Llimos F, Tuneu L, Baena MI, Garcia-Delgado A, Faus MJ. Morbidity and mortality associated with pharmacotherapy. Evolution and current concept of drug-related problems. Curr Pharm Des. 2004;10(31):3947-67. [Link]
48 Hepler CD. Clinical pharmacy, pharmaceutical care, and the quality of drug therapy. Pharmacotherapy. 2004 Nov;24(11):1491-8. DOI:10.1592/phco.24.16.1491.50950. [Link]
 Correspondência / Correspondence / Correspondencia:
Correspondência / Correspondence / Correspondencia:
Cassyano Januário Correr
Universidade Federal do Paraná
Departamento de Farmácia
Av Pref. Lothário Meissner, 632
Jardim Botânico, CEP: 80.210-170
Curitiba - Paraná - Brasil
E-mail: cassyano@ufpr.br
Recebido em / Received / Recibido en: 31/07/2011
Aceito em / Accepted / Aceito en: 19/11/2011










 texto en
texto en 
 Curriculum ScienTI
Curriculum ScienTI